11 3514-6027 / 3514-6028 / 3514-6029  11 95676-6085
11 95676-6085
Se nada fizermos e não assumirmos o senso de responsabilidade pessoal por nossas vidas e de nossos familiares, dentro de vinte anos ainda estaremos lutando para tratar as seqüelas da epidemia de obesidade.
Paul B. Handel, American Medical Association
Na atualidade, a obesidade é o distúrbio nutricional mais comum no mundo. Estima-se que existem no planeta mais de dois bilhões de desnutridos, sendo a metade deles subnutridos e a outra metade constituída pelos obesos.
Nos EUA, a partir de 2006, a obesidade passou do segundo para o primeiro lugar como causa evitável de morte, deslocando o tabagismo deste posto: má alimentação, falta de atividade física e obesidade vão se tornar a principal causa de morte nesse país. Cerca de 400.000 pessoas morrem por ano devido a seríssimas complicações que acompanham a obesidade. Os custos diretos ou em perda de produtividade nos EUA para tratamento da obesidade e suas consequências foram, somente no ano de 2000, de mais de 117 bilhões de dólares. A tabela seguinte demonstra as modificações nas causas de morte nos EUA nas últimas décadas:
|
TABAGISMO |
OBESIDADE |
ÁLCOOL |
1990 |
19% |
14% |
5% |
2000 |
18,1% |
16,6% |
3,5% |
As companhias aéreas americanas gastam 275 milhões de dólares a mais por ano devido à obesidade: aviões mais pesados necessitam de mais combustível. Em aviões pequenos é preciso pesar não somente a bagagem, mas também os passageiros: um avião pequeno caiu nos EUA possivelmente devido ao excesso de peso... dos passageiros!
Os hospitais americanos tiveram que se adaptar aos novos tempos – cadeiras de rodas mais resistentes, macas maiores, camas resistentes, aparelhos em geral foram adaptados aos grandes obesos, como aparelhos de radiografia e tomografia, agregando grandes e novos custos aos procedimentos hospitalares.
Nos EUA o número de obesos dobrou nos últimos vinte anos; os obesos mórbidos triplicaram nos últimos dez anos. Mais de 20 milhões de norte-americanos são obesos clinicamente mórbidos, apresentam risco elevado de doenças sérias e estão propensos a ter menor expectativa de vida.
A obesidade tem aumentado dramaticamente no Brasil nas últimas décadas. Segundo dados do IBGE, mais de 50% da população encontra-se nessa situação, com mais de três milhões de obesos clinicamente mórbidos.
Outro fato agravante é que o sobrepeso vem crescendo enormemente nas crianças e adolescentes. No início da década de 90, 3% das crianças brasileiras eram obesas. No final da década, esse número QUINTUPLICOU – mais de 15% estavam muito acima do peso. Acredita-se que, nesse ritmo de crescimento do número de obesos, em vinte anos a população brasileira alcançará os patamares assustadores dos Estados Unidos.
Levantamentos populacionais revelam dados assustadores quanto ao aumento explosivo da obesidade em nosso país. Estudos em favelas de grandes cidades do Brasil (São Paulo, Belo Horizonte e Rio de Janeiro) mostram que a obesidade já superou a subnutrição, e que cerca de um terço das crianças obesas são também anêmicas.
Medidas adequadas de prevenção e cuidados podem evitar mortes por distúrbios alimentares. Prevenir a obesidade ou tratá-la com eficácia aumenta a qualidade e quantidade de vida.
Apesar de todos os esforços realizados para reeducação comportamental e alimentar e estímulos frequentes para práticas desportivas, estamos presenciando um crescimento assustador dos índices de massa corpórea (IMC), o que vem acarretando proporcional aumento de índices de morbi-mortalidade na população mundial. Já se fazem necessárias políticas públicas de educação e controle da obesidade, ao menos nos países ocidentais. O Brasil já é o segundo país do mundo em número absoluto de cirurgias de obesidade, seguindo os Estados Unidos. O custo social é enorme, desde que o tratamento da obesidade e suas comorbidades, que são inúmeras, onera toda a sociedade, seja nos organismos públicos, via Sistema Único de Saúde, ou nos organismos privados de assistência à saúde, convênios e seguros médicos, aumentando o risco e o preço das mensalidades.
Como todas as ocorrências com múltiplos fatores contribuintes para o seu desenvolvimento, a obesidade precisa um enfoque de diversos ângulos para seu controle. Certamente passará pela reeducação no seio da família (famílias de obesos tendem a ter filhos obesos menos por fatores genéticos do que por estímulos culturais e sociais – comer é importante para algumas famílias ou culturas), nas escolas e na sociedade em geral, passando-se a valorizar outros elementos que não a comida vistosa e gostosa, mas a saudável e nutritiva – e sabemos que isto, mais do que retórico, é possível de ser implementado e aprendido ao longo de uma geração.
No Estado do Rio de Janeiro e no Paraná já há lei definindo a mudança da merenda escolar e o cardápio das cantinas das escolas, e esta é uma medida eficaz no sentido da reeducação, mas que também necessita colaboração dos pais para ser eficaz.
Como se vê, somente ao longo de muito tempo poder-se-á diminuir ou controlar a obesidade. Entretanto medidas pessoais e individuais podem e devem ser tomadas, implementadas no dia-a-dia das pessoas – atitudes que passam a ser simples e eficazes – mas que precisam ser consideradas importantes para a melhora da qualidade de vida do indivíduo: comer o suficiente, comida nutritiva, saudável, saborosa, em ambiente adequado, nas horas adequadas, fazer caminhadas ou exercícios diariamente. Ou seja, os cuidados com a alimentação e o peso devem ser tomados todos os dias, como fazemos com nossa higiene pessoal, vestimenta e outros afazeres que, sendo diários e rotineiros, passam a integrar nossa vida – vida de qualidade e sem conflitos com a alimentação.
Para algumas pessoas estas atitudes são difíceis ou mesmo impossíveis. Isto é compreensível, desde que os indivíduos são diferentes em sua genética e sua cultura, não significando julgamento de valor o fato de não se conseguir manter um peso baixo, ou mesmo emagrecer: alguns conseguem, outros não, como tudo na vida das pessoas.
A grande diferença, entre outras possíveis de se enunciar, talvez seja no fato de a obesidade ser VISÍVEL DEMAIS, impossível de ser escondida ou deixada de lado por alguns dias, como a maioria de nossos problemas e preocupações, pelo simples fato de que ESTAR OBESO é visto por todos e, em nossa cultura atual, CRITICADO por todos. Sabemos, entretanto, o quanto pode ser difícil controlar o peso. Sabemos que, para alguns, realizar a cirurgia da obesidade, no atual momento, é a única possibilidade de ter uma vida de melhor qualidade. Para estas pessoas, a leitura desse livro é importante e esclarecedora.
A crescente prevalência da obesidade é claramente aparente em todo o mundo. Embora maior nos países ocidentais, rápido aumento é detectado nos países em desenvolvimento. O aumento é encontrado em todas as idades, mas o aumento na obesidade infantil é o mais dramático. A diminuição da atividade física, urbanização crescente e mudanças de hábitos alimentares são vistos como os fatores ambientais mais importantes que contribuem para o aumento da obesidade.
Pesquisa americana revelou que sobrepeso e obesidade ainda vem aumentando dramaticamente, apesar da crescente divulgação dos problemas que ocorrem. Nos EUA o sobrepeso chega perto dos 70%, obesidade mórbida em mais de 5% (!!!!) e, mais grave, observa-se sobrepeso em UM TERÇO das crianças, prevendo um grave quadro para a presente geração de norte-americanos.
No Brasil, a obesidade cresce dramaticamente no sudeste e nordeste, em regiões ricas e pobres, entre adolescentes de 10 a 19 anos; curiosamente, diminuiu entre meninas adolescentes urbanas ricas, segundo pesquisa de Veiga e colaboradores em 2004. Isto pode demonstrar, por outro lado, o poder que tem os meios de comunicação e a moda de influenciar as pessoas, para o bem e para o mal, permitindo prever que medidas saudáveis e bem divulgadas podem influenciar positivamente as pessoas, desde que haja mobilização e vontade popular para isto.
Grande parte dos pais ignora a obesidade de seus filhos: pesquisa realizada em 2004 em Plymouth, Inglaterra, revelou que 33% das mães e 57% dos pais viam seus filhos claramente obesos como normais.
Vários fatores contribuem para este aumento; famílias de pais obesos tendem a ter filhos obesos: obviamente o ambiente familiar, sua cultura e costumes influencia o destino das pessoas deste círculo.
A televisão e o computador levam ao sedentarismo; mais ainda, 17 a 26% da ingestão diária de calorias é feita em frente à televisão pelas crianças, segundo pesquisa americana. Agravante maior, a maior parte da propaganda no horário infantil da televisão é sobre alimentos calóricos – bolachas recheadas, iogurtes e salgadinhos; as propagandas ensinam hábitos errados e mentiras, como enganar os pais na hora de alimentar-se, ou que tal alimento é rico em vitaminas e faz bem para a saúde.
Crianças obesas confundem sensação de fome com as de solidão e tristeza; quando adultas podem comer muito para aliviar estresse, depressão e ansiedade, segundo pesquisa realizada pela UNIFESP em 2004. A Associação dos Distúrbios Alimentares da Grã Bretanha fez 2000 entrevistas em 2004, demonstrando que 43% dos adultos comem para reverter sentimentos negativos; 25% sentem-se culpados depois de comer muito.
A veneração da magreza pela sociedade moderna, nossa aceitação de imagens de corpos distorcidos na mídia, e a pressão cruel contra mulheres e homens para se adequarem a um certo tipo de corpo significam que um crescente número de pessoas será afetado por doenças mentais, potencialmente letais, relacionadas a comida, peso e imagem corporal, segundo Peter Smith, especialista em distúrbios alimentares: 47% dos adolescentes e 40% dos adultos comem porque estão entediados.
Com o aumento da obesidade infantil, houve enorme incremento de doenças antes vistas somente a partir da idade adulta, como o diabetes tipo 2: nos EUA 33% dos novos casos de diabetes são em crianças entre 10 e 19 anos de idade (antigamente aparecia somente após os 35 anos). No Brasil são 17 milhões de pessoas portadoras do diabetes tipo 2, e 40 milhões com risco de desenvolver a doença. A síndrome metabólica, que inclui a obesidade e outras agravantes, atinge 50% de jovens muito obesos.
Se há múltiplas causas para a obesidade, a abordagem deve ser de longo prazo e visando, tanto quanto possível, as diversas vertentes que para ela contribuem. A Associação Médica Americana, em 2004, sugeriu medidas amplas como:
- criação de locais seguros para as crianças brincarem;
- locais para adultos exercitarem
- restaurantes, escolas, cafeterias, cantinas, precisam ter informações nutricionais para que o cliente possa fazer escolhas saudáveis.
Estudo publicado em revista médica em 2004 mostrou bons resultados com a recomendação de 30 minutos de caminhada por dia para manter o peso (20 km por semana); corrida leve (32 km por semana) para baixar 3,5% do peso; os inativos, no mesmo período do estudo (oito meses) tiveram acréscimo de 1,1% no peso.
A Associação Dietética dos EUA mostrou que 95% das pessoas que iniciam um regime o abandonam e ganham o peso que perderam no primeiro ano.
Estudo extremamente importante e esclarecedor foi publicado por Dansinger e colaboradores, em 2005, que fizerem uma comparação entre as principais dietas utilizadas nos EUA – Atkins, Ornish, Vigilantes do Peso e Zone Diet. Após acompanhar os pacientes por anos, concluíram que todas as dietas têm baixa adesão e perda de peso insuficiente no longo prazo – pouco mais da metade dos pacientes completa o programa de um ano de dieta, com perda média de 5 kg do peso inicial.
Disto também se pode concluir que TODAS as dietas funcionam – as pessoas perdem peso – mas SOMENTE com REEDUCAÇÃO ALIMENTAR a perda de peso é mantida. As pessoas precisam se conscientizar que, após atingir o peso almejado, não podem aumentar excessivamente a ingestão de alimentos: é claro que vão engordar novamente!! Dietas específicas também podem criar problemas: a polêmica é interminável entre dietas ricas em carboidratos ou gorduras ou proteínas ou que tais; todas elas podem ser prejudiciais se restringirem elementos importantes no balanceamento da dieta do indivíduo.
Outro dado bastante esclarecedor refere-se ao risco de saúde do chamado “efeito sanfona” – indivíduos que emagrecem e engordam sucessivas vezes durante longos períodos de sua vida; estudos do Centro Fred Hutchinson de pesquisas do Câncer de Seattle, EUA, revelaram que mulheres que mantiveram o peso, mesmo acima do normal, por vários anos, tinham um terço a mais de células relacionadas às defesas do organismo do que mulheres que haviam perdido e ganhado peso várias vezes ao longo dos últimos anos.
Entende-se, também, por dados acumulados, a conclusão de outros estudos que demonstram que dietas para emagrecer podem ter EFEITO CONTRÁRIO; os fenômenos psicológicos e emocionais influenciam diretamente no sucesso de um programa de dieta. Os aspectos emocionais são determinantes na obesidade, e este fenômeno pode ser bastante bem observado em pacientes operados por procedimentos cirúrgicos restritivos; alguns estudos revelam que a depressão é comum em pacientes operados, e estes têm sentimentos conflitantes a respeito da perda de peso. Segundo Peter Le Port, médico de Calif, EUA, “os pacientes dizem que perderam seu melhor amigo – a comida – eles usavam a comida como um mecanismo contra a ansiedade, e agora têm que lidar com a ansiedade, e isto é muito difícil”. Ocorre também que os problemas mentais não resolvidos podem levar os pacientes a tentar “enganar” a cirurgia, comendo frequentemente pequenas quantidades de comidas altamente calóricas ou líquidos hipercalóricos, segundo Shalini Reddy, médico de Chicago.
Medidas educativas são fundamentais.
Grummer-Strawn e colaboradores, mostraram que o aleitamento materno prolongado diminui o risco de obesidade infantil e, mais ainda, quando maior que seis meses promove benefícios à saúde além do período de aleitamento.
Redes de fast-foods vão necessariamente se engajar, para sobreviver. O McDonald’s lançou campanha anti-obesidade, promovendo: alimentos com menos calorias; orientações nutricionais em suas lojas; tabelas com calorias dos alimentos; estímulo à prática de exercícios.
Em Dorset, Inglaterra, houve diminuição da obesidade infantil no início dos anos 2000 através de um programa simples de orientação para que os estudantes bebessem menos refrigerantes em uma escola. Estudo publicado pela JAMA, revista médica americana, em agosto de 2004, acredita que a explosão na incidência de obesidade e diabetes esteja relacionada diretamente ao uso indiscriminado de refrigerantes – houve aumento de 61% no seu consumo em dez anos; mulheres que consomem refrigerantes uma ou mais vezes ao dia tinham risco 80% maior de desenvolver diabetes e engordaram 8 kg por ano, contra 3 kg entre as mulheres que não consumiam refrigerantes.
Foi chamada de DESLIGUE A TV E SAIA DO SOFÁ a lista de “recomendações da Surgeon General (EUA) para ação para prevenir e diminuir o sobrepeso e a obesidade”:
- fazer ao menos 60 minutos de atividade física moderada a maioria dos dias da semana; maiores quantidades podem ser necessárias para perda de peso, sua manutenção ou prevenção do ganho de peso.
- planejar atividades familiares que propiciem a todos fazerem exercícios com prazer.
- promover ambiente seguro para as crianças brincarem ativamente; encorajar a natação, ciclismo, esportes e outras atividades agradáveis.
- diminuir o tempo gasto em atividades sedentárias como videogames
- limitar o tempo em frente à televisão a menos de duas horas por dia.
Em São Paulo, a Secretaria Estadual de Educação vem promovendo parcerias com cantinas de escolas públicas para venda de alimentos nutritivos no lugar de frituras e guloseimas. Já há projetos neste sentido no Rio de Janeiro, Pernambuco e Brasília. Escolas particulares promovem ações concretas:
- No Colégio Santa Maria (SP) alunos até a quarta série não frequentam a cantina e não podem trazer de casa alimentos não saudáveis;
- Na Escola Carlitos (SP) foi mudado o cardápio da cantina; foi distríbuido livro de educação alimentar para os pais;
- No Colégio Dante Alighieri (SP) houve mudança no cardápio da cantina e foram promovidas palestras para pais e alunos sobre reeducação alimentar e alimentação saudável.
Muito se tem estudado a respeito de substâncias presentes no organismo que regulam apetite, saciedade, acúmulo e queima de gordura, etc.
Um hormônio intestinal chamado PYY diminui o apetite e a ingestão de alimentos quando injetado em pessoas. A leptina, outra substância, também diminui o apetite, agindo nos centros de apetite em uma região do cérebro chamada hipotálamo. Entretanto, os obesos são resistentes à injeção de leptina, mas respondem bem à injeção de PYY, diminuindo a ingestão de comida.
Alimentos ricos em gorduras ou doces atuam no cérebro, no córtex cingulado, mesmo local ativado por estímulos prazerosos, como carinho ou perfume, provavelmente porque o cérebro desenvolveu mecanismos para aumentar o consumo de comidas calóricas, que em épocas muito antigas era fundamental para a sobrevivência das pessoas.
Estes e outros estudos na mesma direção, mostram que esforços estão sendo feitos para identificação de substâncias que possam auxiliar no controle da fome, saciedade e acúmulo de gorduras no organismo, sem, entretanto, efeitos práticos identificáveis em um futuro próximo.
Novos remédios vem sendo desenvolvidos. Recentemente o Rimonabanto mostrou efeito na perda de peso e auxílio no abandono do vício do fumo: estudo do ano de 2004 comparando o placebo (comprimido sem efeito químico) e o Rimonabant mostrou que quase a metade perdeu pelo menos 10% do peso total com o remédio, comparado com apenas 10% das pessoas que perderam peso com o placebo.
Um remédio chamado Levetiracetam, usado para controle da epilepsia, levou a perda de peso de 2,5 a 7,5 kg por mês como efeito colateral nos pacientes que o ingeriram.
Remédios usados para controle do diabetes mellitus, como a liraglutida, têm sido utilizados com relativo sucesso na diminuição de peso dos pacientes não muito obesos.
Enzimas podem ajudar no tratamento da obesidade: a AMPK age na regulação do apetite no cérebro de ratos.
Em camundongos foi testado com sucesso o uso de substância que, injetada no sangue, destrói os vasos sanguíneos que alimentam as células de gordura, levando à sua diminuição, em estudo realizado nos EUA em 2004 por dois cientistas brasileiros.
O sentido que se apresenta pelas linhas de pesquisa em andamento sugerem que as medidas mais baratas e eficazes vão ser efetivamente as mais simples: andar mais, comer menos, ter lazer e trabalho prazeroso, viver em equilíbrio: nosso desequilíbrio atual refletiu-se muito no comer compulsivo e abusivo, entre outras coisas, pela enorme facilidade do acesso à comida e à nenhuma censura ao comer excessivo até recentemente. Isto precisa e vai ser mudado, para alcançarmos uma nova geração mais saudável.
No Brasil a regulamentação dos medicamentos disponíveis para controle da obesidade vem recebendo atenção importante dos órgãos oficiais, como a ANVISA (Agência Nacional de Vigilância Sanitária) – que define normas e libera ou proíbe medicamentos para tratamento das doenças - e do CFM (Conselho Federal de Medicina) – que orienta sobre os tratamentos clínicos e cirúrgicos aceitos para o controle das doenças.
Poucas drogas mantém-se liberadas para controle da obesidade: orlistat (Xenical), sibutramina (sob grande controle); liraglutida (indicada no diabetes mellitus, mas usada em alguns pacientes obesos não diabéticos).
A obesidade é uma doença crônica com causas múltiplas e complexas. Não é simplesmente um problema de excesso de alimentação! Existem fatores genéticos, ambientais, comportamentais, culturais e emocionais que contribuem para o aparecimento desse tipo de distúrbio alimentar. As causas definitivas da obesidade grave são desconhecidas. Qualquer que seja a causa, no entanto, a obesidade tem como fator determinante a ingestão de quantidade de alimento maior do que aquela que o organismo pode metabolizar e utilizar, levando ao armazenamento do excedente em forma de gordura de reserva.
Partindo desse princípio, pareceria simples conseguir-se o emagrecimento: é só comer o quanto o organismo precisa para manter-se saudável. Bastaria determinar quanto isso representa para cada indivíduo. Parece fácil? Deve-se lembrar que é variável para cada um essa quantidade de alimento. Muitas vezes manter ou abaixar o peso é muito difícil. É muito frequente o indivíduo emagrecer com extrema dificuldade e logo voltar a engordar com facilidade, em um mecanismo de “sanfona”. Quando a obesidade torna-se grave (ou mórbida), de difícil controle pelo médicos e profissionais da saúde, ou surgem outras doenças que acompanham a obesidade (comorbidades), sugerindo piora da doença, pode ser necessária a cirurgia para seu controle.
Existem duas grandes propostas cirúrgicas para tratamento da obesidade mórbida:
1-Restringir a quantidade de ingestão alimentar.
2-Mudar a absorção dos alimentos, permitindo que sejam ingeridos em maior quantidade sem que sejam armazenados em forma de gordura de reserva.
É muito importante compreender que as intervenções médicas ou psicológicas, inclusive a cirurgia, não representam a “cura” da obesidade, mas uma maneira de controlá-la. O melhor resultado final depende também da adesão e cooperação do próprio paciente.
Estar obeso é encontrar-se acima do peso chamado ideal. Entretanto, cada indivíduo deve ser avaliado individualmente. Ainda não está totalmente claro do ponto de vista científico o que se pode considerar um peso ideal.
Na tabela 1 estão resumidos os Pesos Ideais que foram encontrados por companhias de seguro americanas, baseados em estatísticas de sobrevivência para ambos os sexos, de acordo com o peso e estrutura corpórea. No Brasil ainda não foram desenvolvidas estatísticas confiáveis, pois o indivíduo brasileiro tem altura e estrutura corpórea bastante distintas das dos norte-americanos. Mesmo entre as diferentes regiões do Brasil há mudanças significativas quanto a esses parâmetros. Esta tabela serve, apesar disso, como um guia para que cada um se localize aproximadamente se está muito longe ou mais próximo de um peso corpóreo adequado.
TABELA 1 - PESO “IDEAL”
MULHERES |
|
HOMENS |
||
ALTURA (cm) |
PESO (cm) |
|
ALTURA (cm) |
PESO (cm) |
147,3 |
52,2 |
|
157,5 |
61,7 |
149,9 |
53,1 |
|
160,0 |
62,6 |
152,4 |
54,2 |
|
162,6 |
63,5 |
154,9 |
55,3 |
|
165,1 |
64,6 |
157,5 |
56,7 |
|
167,6 |
65,8 |
160,0 |
58,1 |
|
170,2 |
67,6 |
162,6 |
59,4 |
|
172,7 |
68,5 |
165,1 |
60,8 |
|
175,3 |
69,8 |
167,6 |
62,1 |
|
177,8 |
71,2 |
170,2 |
63,5 |
|
180,3 |
72,6 |
172,7 |
64,9 |
|
182,9 |
74,2 |
175,3 |
66,2 |
|
185,4 |
75,7 |
177,8 |
67,6 |
|
188,0 |
77,6 |
180,3 |
68,9 |
|
190,5 |
79,2 |
182,9 |
70,3 |
|
193,0 |
81,2 |
Uma maneira atualmente utilizada para definir a obesidade é o Índice de Massa Corpórea (IMC), uma proporção calculada dividindo o peso em quilogramas pela altura em metros ao quadrado (IMC = Kg / m2). O peso corpóreo representa a soma de músculos, ossos, água corpórea e gordura de reserva. Como qualquer outro índice, o IMC é sujeito a críticas, pois não leva em conta algumas características físicas que podem variar de um indivíduo para o outro (por exemplo, a relação entre a quantidade de músculos e de gordura, diferente nos atletas; a gordura localizada). Trata-se, todavia, de um parâmetro mais confiável de avaliação do peso do que o encontrado na tabela de peso ideal.
Peso (kg)
IMC = -------------------------
Altura x Altura (m.)
Exemplo:
O indivíduo que tem 1,70 m de altura e pesa 65 kg tem IMC = 65 / 1,70 x 1,70 = 22,49 kg/m2.
O indivíduo é considerado “normal” quando seu IMC encontra-se entre 20 e 25. Portanto, o indivíduo magro tem IMC próximo a 20, e um peso adequado poderia ser encontrado calculando um IMC de 25, que é o limite superior dado pela tabela de IMC.
A maneira para calcular o peso adequado para cada indivíduo é fazendo a seguinte conta:
Peso “adequado” = IMC x altura x altura
Exemplos:
Um indivíduo de 1,70 m de altura seria considerado magro (IMC=20) com o seguinte cálculo: IMC x altura x altura, ou seja, 20 x 1,70 x 1,70 = 57,8 kg. Esse mesmo indivíduo teria um peso limite adequado de 25 x 1,70 x 1,70 = 72,25 kg.
TABELA DE CLASSIFICAÇÃO DO PESO SEGUNDO O IMC
IMC (kg/m2) |
Classificação |
< 20 |
MAGRO |
20 - 25 |
FAIXA DE PESO IDEAL |
25 - 30 |
SOBREPESO |
30 – 35 |
OBESIDADE MODERADA |
35 - 40 |
OBESIDADE IMPORTANTE |
40 - 50 |
OBESIDADE MÓRBIDA |
> 50 |
SUPER OBESIDADE |
Outra forma de encontrar o IMC é pela utilização de gráficos, como na Tabela 2, que permite calcular seu IMC cruzando seu peso e altura nas curvas existentes na tabela.
TABELA 2 – COMO ENCONTRAR SEU ÍNDICE DE MASSA CORPÓREA (IMC)
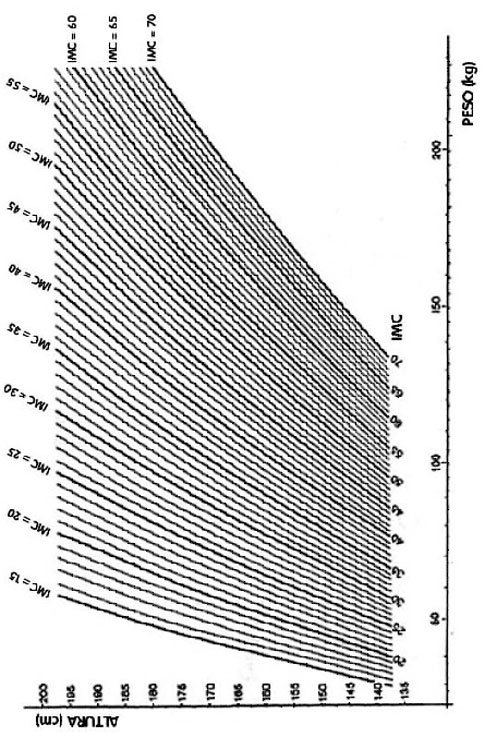
A obesidade mórbida é geralmente definida quando o IMC (índice de massa corpórea) encontra-se maior que 40, ou o indivíduo tem aproximadamente 45 kg acima do “peso ideal”. A obesidade é denominada mórbida porque se associa a várias doenças graves, progressivas, debilitantes que são desencadeadas ou agravadas pelo excesso de peso:
» Diabetes tipo 2, alterações hormonais – endócrinas. Indivíduos obesos desenvolvem resistência à insulina. Com o tempo, a elevação da glicose no sangue pode causar sérios distúrbios à saúde.
» Elevação de pressão arterial - hipertensão arterial
» Infarto agudo do miocárdio – pode ser consequente a hipertensão arterial, diabetes, aterosclerose e também ao peso excessivo, que diminui a capacidade de funcionamento adequado do coração, levando a excesso de trabalho e consequente sobrecarga que pode determinar mal funcionamento e falência do coração.
» Acidentes vasculares cerebrais (ou derrame) – como consequência do aumento de pressão intracraniana por hipertensão arterial ou obstrução da chegada do sangue ao cérebro por arteriosclerose, efeito do cigarro ou diabetes ou êmbolos (coágulos) que se desprendem de outros locais.
» Elevação de colesterol e triglicérides – hiperlipidemia – podem ser devido à maior ingestão de substâncias que produzem gorduras, mas também podem ser causadas por alterações do próprio metabolismo do indivíduo. As gorduras podem instalar-se na parede das artérias, estreitando e causando obstrução, dificultando a passagem do sangue e chegada do oxigênio ao cérebro. Esta condição é conhecida como arteriosclerose.
» Sobrecarga e desgaste das articulações que suportam o peso do corpo, particularmente joelhos e tornozelos, determinando inflamação e dor. Ossos e músculos das costas também são comprometidos, e ocorrem problemas nas vértebras da coluna, dores e limitação dos movimentos.
» Problemas respiratórios conseqüentes ao excessivo aumento de volume abdominal, diminuindo os movimentos do diafragma; roncos excessivos e mesmo parada respiratória durante o sono, conhecida por “apnéia do sono”. Depósitos de gordura na língua e pescoço podem causar obstrução intermitente da passagem do ar. Esta obstrução é maior durante o sono, gerando agitação e despertar freqüente para mudar de posição. A perda do sono pode causar cansaço e dores de cabeça durante o dia.
» Cálculos na vesícula biliar (colelitíase ou colecistopatia calculosa) - ocorrem com mais frequência em obesos, em parte devido a esforços repetidos de dietas, que predispõem a este problema, como também durante o período de emagrecimento no pós-operatório. O tratamento consiste na remoção da vesícula biliar.
» Acúmulo de gordura no fígado e pâncreas (esteatose hepática e pancreática) que podem evoluir com alterações de funcionamento do fígado independente do grau de acometimento do órgão pela esteatose.
» Pancreatite aguda - é uma inflamação do pâncreas, que pode ser muito grave e ocorre quando enzimas digestivas são ativadas e passam a atacar o pâncreas. Pode ser causada pela presença de cálculos pequenos em vesícula biliar ou por aumento de colesterol e triglicérides, dentre outras causas.
» Incontinência urinária – na maioria das vezes está relacionada a partos normais; pode, porém, piorar devido à compressão causada pelo aumento de volume abdominal. Leva a perda de urina durante esforços físicos e pode ser responsável por infecções urinárias de repetição.
» Varizes ou inchaço nas pernas que podem desenvolver manchas definitivas ou feridas devido a menor circulação de sangue nas veias da perna. É também fator importante para desenvolvimento de trombose e embolia pulmonar.
» Tromboses e embolias – trombose venosa profunda é a obstrução do fluxo de sangue das veias profundas das pernas por coágulos. Estes coágulos podem se soltar e irem se localizar nos pulmões, gerando graves problemas respiratórios.
» Esofagite ou refluxo gastro-esofágico que pode se manifestar como azia ou queimação no esôfago. O ácido do estômago pode voltar para o esôfago pelo enfraquecimento ou sobrecarga da válvula que separa o estômago do esôfago. Pode ser desencadeado ou agravado pelo aumento de volume abdominal.
» Alterações menstruais e dificuldades para engravidar – infertilidade, decorrente de distúrbios na produção e disponibilidade dos hormônios femininos.
» Gestação – aumento dos riscos de gravidez devido ao desenvolvimento de doenças (hipertensão arterial, diabetes, descolamento prematuro da placenta) desenvolvidas no decorrer da gestação, incorrendo em alto risco para a mãe e para o bebê.
» Impotência sexual
» Problemas de pele – conforme o grau e o tipo de obesidade podem existir dificuldade para realização de higiene adequada em determinados locais; o maior atrito durante a movimentação pode promover formação de feridas de difícil cicatrização, predisposição ao desenvolvimento de micoses de difícil tratamento, além de ressecamento da pele, queda de cabelo; pode ocorrer enfraquecimento das unhas por alteração nutricional.
» Alguns tipos de câncer – intestinos, ovários, mama, útero, próstata, etc. Nove tipos de tumores malignos já se demonstraram ter relação direta com a obesidade grave.
» Risco de morte – indivíduos com o dobro do peso em relação a seu peso ideal têm o dobro de possibilidade de morte precoce comparados aos não obesos. O risco de morte por diabetes ou ataque cardíaco é 5 a 7 vezes maior.
Além de doenças associadas, existem outras consequências relaciona-das à obesidade:
» Sociais – de relacionamento afetivo com a família, amigos ou ambiente de trabalho, inclusive com dificuldade para arrumar e se manter em empregos.
» Ambientais – locais não adaptados para obesos tais como poltronas, vasos sanitários, roletas dos ônibus...
» Higiene, aparência e cuidados pessoais - problemas para vestir-se, para colocar a roupa ou encontrar roupa adequada ao tamanho, além do alto custo de roupas com numeração fora do padrão.
» Psicológicas - depressão, distúrbios emocionais, da auto-estima, nos relacionamentos afetivos, na auto-imagem, aparecimento de compulsões, fobias sociais e agressividade.
» Econômicas – alto custo no tratamento das doenças associadas, dificuldades com o convênio médico, dificuldade em adquirir emprego.
» Preconceito contra o obeso – dificuldades de adaptação ao meio, discriminação, principalmente nos tempos atuais, onde o culto ao corpo “sarado” vem sendo levado ao extremo.
Os tratamentos conservadores da obesidade mórbida, tais como clínicas de estética, dietas e utilização de medicamentos inibidores do apetite podem ser pouco eficientes em longo prazo e mesmo podem determinar graves efeitos colaterais. Certo tipo de indivíduo recupera o peso perdido pouco tempo após o tratamento conservador, permanecendo com o peso excessivo por tempo prolongado.
No caso da obesidade mórbida, o tratamento cirúrgico, quando bem indicado, é o único método que determina manutenção prolongada da perda de peso e diminuição das doenças associadas, com melhora significativa da qualidade de vida, bem estar psicológico, oportunidades de trabalho, melhores condições econômicas e consequente melhor integração social.
A obesidade mórbida pode ser tratada cirurgicamente porque:
» alternativas médicas e dietéticas foram ineficazes;
» apresenta riscos de sérios transtornos de saúde relacionados ao grau da obesidade;
» pode ocorrer aumento contínuo de peso, em direção ao que é chamada obesidade terminal;
» constantes variações de peso como resultado de um tratamento conservador ineficaz (efeito “sanfona”) podem ser altamente prejudiciais;
» o tratamento cirúrgico tem menos complicações do que a persistência da obesidade mórbida.
Indicada para índices de IMC acima de 40, ou acima de 35 com comorbidades, a cirurgia algumas vezes pode ser requerida com pesos menores, desde que o médico do indivíduo determine que existe necessidade imperativa de redução de peso, e a cirurgia parece ser o único método para conseguir tal intento.
A perda de peso que ocorre após a cirurgia para obesidade mórbida varia na dependência de inúmeros fatores, que incluem:
• idade do indivíduo
• sexo
• peso antes da operação
• capacidade de exercitar-se
• tipo de operação utilizada
• condições clínicas gerais do indivíduo
• compromisso na manutenção das orientações dietéticas e outros cuidados pós-cirúrgicos
• motivação do paciente
• cooperação dos familiares e amigos.
Em média, os indivíduos perdem cerca de um terço do peso inicial nos primeiros 12 a 18 meses. Outros mais obesos tendem a perder mais peso, e aqueles inicialmente mais leves são mais propensos a perder grande porcentagem do excesso de peso e aproximar-se mais do peso adequado. Define-se como bem sucedido o fato de conseguir-se uma perda de mais da metade do excesso de peso e sua manutenção por período igual ou superior a cinco anos.
Em resumo, os critérios atualmente aceitos para uma cirurgia incluem indivíduos que:
» tenham IMC superior a 40;
» tenham IMC superior a 35 e doenças associadas com grande possibilidades de complicações;
» não tenham conseguido emagrecer com tratamentos conservadores tais como dietas e exercícios físicos;
» tenham avaliação e liberação psicológica para a cirurgia.
Além desses requisitos iniciais, é importante também que os indivíduos:
» não tenham doença grave que contraindique um procedimento cirúrgico grande;
» não sejam alcoólatras ou viciados em drogas;
» compreendam os riscos e as consequências da cirurgia a que serão submetidos;
» não queiram realizar o procedimento por motivo estético
» estejam motivados e comprometidos com os objetivos do tratamento cirúrgico.
Um estudo publicado em 2009 por Buchwald e colaboradores, revisando mais de 20.000 pacientes operados nos últimos quinze anos em inúmeros centros do mundo revelou que 72,6% dos pacientes operados tinham melhorado, com perda média do excesso de peso de 61,2% (47,5% com a banda gástrica, 61,6% com o bypass, 68,2% com a gastroplastia e 70,1% com a derivação biliopancreática); mortalidade entre 0,1 e 1,2% e cura de 61,7 a 86% de diabetes, hipertensão arterial, apnéia do sono e hiperlipemia.
Diabetes mellitus é uma condição crônica que surge quando o pâncreas se torna incapaz de produzir insulina (diabetes tipo 1 ou insulinodepen-dente), ou quando o organismo não consegue fazer uso adequado da insulina produzida (tipo 2 ou não insulino dependente). Noventa por cento dos casos pertencem ao tipo 2, e apenas 10%, ao tipo 1.
Sabe-se que filhos de pais e mães diabéticos correm mais risco de desenvolver a doença e que algumas condições da vida intrauterina também aumentam a probabilidade. Por exemplo, crianças nascidas com baixo peso correrão risco maior na vida adulta.
Embora fatores genéticos estejam claramente envolvidos em ambas as formas da doença, as causas de diabetes tipo 1, mais frequente em crianças e adolescentes, permanecem mal elucidadas; já as do tipo 2, que se instalam preferencialmente na maturidade, estão ligadas ao excesso de peso, à obesidade, à inatividade física, às dietas ricas em gordura e em alimentos de alta densidade energética.
Existe no momento uma epidemia de diabetes no mundo. Essa afirmação parece estranha porque costumamos empregar o termo epidemia apenas quando nos referimos às doenças infectocontagiosas, mas a atual explosão de casos de diabetes obedece a todos os critérios epidemiológicos necessários para a caracterização de uma epidemia.
A Organização Mundial da Saúde (OMS) chama a atenção para o fato de que a incidência de diabetes aumenta não apenas
nos países industrializados, mas também nos que adotaram estilos de vida e hábitos alimentares “ocidentalizados”.
A OMS estima que cerca de 5,1% da população mundial entre 20 e 79 anos sofra da doença. E faz previsões nada otimistas: o número atual de 210 milhões de casos duplicará até 2025.
Fatores de risco
Nos últimos 20 anos, ficou demonstrado que a obesidade é um fator de risco determinante para o aparecimento de diabetes tipo 2 em todos os grupos raciais ou étnicos estudados. Mas, o risco pode variar de acordo com o grupo estudado. As populações indígenas, por exemplo, são particularmente suscetíveis à associação obesidade-diabetes: os índios Pima, do Arizona, conhecidos pela alta prevalência de obesidade, apresentam a maior incidência de diabetes do mundo (50% dos adultos são diabéticos).
No passado, pensávamos que o tecido gorduroso fosse simples depósito de gordura, encarregado de armazenar energia a ser disponibilizada quando o organismo dela necessitasse. Hoje sabemos que as células adiposas podem ser consideradas parte do sistema endócrino: produzem hormônios que caem na corrente sanguínea e vão afetar outros tecidos.
É o caso da lepitina, proteína descrita em 1994, dotada da propriedade de agir sobre o centro da saciedade no cérebro, com a finalidade de inibir o apetite, evitar a obesidade e, consequentemente, condições como o diabetes. Por razões desconhecidas, no entanto, indivíduos obesos, apesar de geralmente produzirem grandes quantidades de lepitina, são resistentes a seu efeito inibidor do apetite. Essa resistência mantém a obesidade e aumenta a chance de desenvolver diabetes.
Recentes investigações sobre os mecanismos do diabetes levam a evidências de que o intestino delgado é local de mecanismos importantes para o desenvolvimento da doença.
Há evidências científicas sobre o efeito das cirurgias bariátricas sobre o diabetes: inúmeros estudos clínicos demonstraram que a simples restrição do tamanho do estômago (por exemplo após colocação de banda gástrica) melhoram o diabetes somente quando determinam perda importante do peso. Por outro lado, após cirurgias de “by-pass” (transposição do estômago e intestino delgado), ou seja, operações que modificam o trajeto dos alimentos através do estômago e intestino delgado determinam remissão do diabetes independentemente da perda de peso, e mesmo em indivíduos que não são obesos.
Estas evidências sobre o efeito das cirurgias bariátricas sobre o diabetes tem auxiliado no estudo dos mecanismos de funcionamento do diabetes, fora do pâncreas e da resistência aos tecidos da ação da insulina.
De fato, torna-se cada vez mais evidente que o trato gastrointestinal tem papel importante na regulação de energia, e muitos hormônios intestinais estão envolvidos na regulação do metabolismo do açúcar.
Modificações do trajeto alimentar no estômago e intestino delgado controlam o diabetes, mostrando que o intestino proximal e distal podem ser sítio de produção de substâncias que favorecem ou inibem o desenvolvimento da doença. Estas substâncias são chamadas de incretinas – substâncias produzidas no intestino durante a passagem dos alimentos que estimulam a produção de insulina – e por outro lado poderia haver outras substâncias “anti-incretínicas”, que inibiriam esta produção, desta forma regulando a liberação ou inibição da insulina pelo pâncreas. A presença de tais substâncias antagônicas é importante no organismo, pois excesso de produção de insulina poderia levar a hipoglicemia – situação potencialmente perigosa para a vida – e portanto devem existir substâncias que estimulam e outras que inibem a sua produção. Ambos os tipos de substâncias (podem ser muitas) produzidas no intestino, explicando o efeito das cirurgias bariátricas sobre o diabetes.
Algumas substâncias conhecidas são chamadas de siglas como GIP, GLP1, PYY, etc.
Em pessoas saudáveis o balanço correto entre substâncias incretínicas e anti-incretínicas mantém níveis normais de glicose no sangue.
Embora a cirurgia bariátrica seja recomendada para pacientes obesos, existem evidências que a cirurgia nos diabéticos possa conseguir mais do que o que o tratamento clínico atual permite – controle da hiperglicemia e das comorbidades do diabetes com medicações hipoglicemiantes e/ou insulina.
Não se pode esquecer de mencionar que o Diabetes Mellitus tipo 2, mesmo tratado com medicações orais ou insulinas, pode continuar evoluindo em suas complicações: retinopatia (cegueira progressiva), arteriopatia (infarto, derrame, amputações de dedos), nefropatia (insuficiência renal), impotência, etc. SÃO COMPLICAÇÕES GRAVÍSSIMAS, e que justificam esforços no sentido de de operarem estes pacientes com o intuito de diminuir ou suprimir estes riscos.
As cirurgias utilizadas para controle a obesidade mórbida foram adaptadas para tratamento dos pacientes diabéticos não obesos. Por, na maioria dos casos, não haver necessidade de perda de peso, o componente restritito ou disabsortivo importante torna-se desnecessário.
Cirugias puramente restritivas – banda gástrica e eventualmente a gastrectomia vertical – levam a melhora do diabetes apenas pela perda de peso.
Por isso devem-se manter os desvios gástricos e intestinais, importantes nos mecanismos de controle ou melhora do diabetes. Estes mecanismos são múltiplos e ainda não completamente conhecidos.
A chegada precoce dos alimentos no íleo, levando à liberação de hormônios que promovem a produção de insulina pelo pâncreas é possivelmente um dos mais importantes deles – as incretinas, GLP1, PYY, oxintomodulina são liberadas dessa forma.
O desvio do duodeno – os alimentos não mais passam através dele – pode levar a melhora de tolerância à glicose pelas células do organismo.
Há inúmeros outros mecanismos que têm sido aventados, mas não totalmente comprovados:
- diminuição da grelina (aumento da produção de insulina);
– diminuição da lipotoxicidade (diminuir triglicérides dentro das células e ácidos graxos livres, diminuindo a toxicidade);
– alteração do tonus vagal no intestino excluído (aumenta sensibilidade à insulina) ;
– neoglicogênese intestinal (diminui produção hepática de glicose);
– menor função de transporte da glicose e redução da capacidade de absorção;
– aumento da sensibilidade à insulina secundária a alterações na secreção de adiponectinas;
– diminuição da resposta inflamatória. Como se observa, são inúmeras evidências e outras tantas hipóteses para a razão das cirurgias levarem ao controle ou à melhora significativa do diabetes tipo 2.
Dixon e colaboradores, em 2008, mostraram que a cirurgia levava ao controle de 73% dos pacientes, contra 13% do tratamento clínico, em um estudo prospectivo e randomizado, em pacientes com IMC entre 30 e 40. Ponce e Lindsey, em 2012, obtiveram resultados excelentes com a cirurgia em pacientes com IMC menor que 35.
A verdade é que vários autores, realizando cirurgias de desvio – bypass ou derivação biliopancreática em pacientes com IMC menor que 35, encontraram controle do diabetes tipo 2 em 90 a 98% dos casos, com melhora de função das células do pâncreas que produzem insulina, sem relação com perda de peso.
Iaconelli e colaboradores, em 2011, observaram que a derivação biliopancreática reduz o desenvolvimento de complicações do diabetes, quando comparado a pacientes tratados clinicamente. Scopinaro e colaboradores, em 2011, fazendo a derivação biliopancreática em pacientes com IMC entre 25 e 35 observaram 100% de controle do diabetes e 30% de remissão total.
OU SEJA, HÁ EVIDÊNCIAS CONCLUSIVAS SOBRE O EFEITO DAS CIRURGIAS (DITAS METABÓLICAS) SOBRE O DIABETES MELLITUS TIPO 2.
Para melhor compreender como as operações auxiliam na perda de peso, é importante entender como o aparelho digestivo funciona.
O aparelho digestivo é uma maravilhosa usina, onde a comida, sucos digestivos e enzimas juntam-se em locais e tempos ideais, permitindo a transformação, digestão e absorção apropriadas dos nutrientes.
Os nutrientes absorvidos são fundamentais para a formação constitucional do indivíduo, tais como proteínas e cálcio utilizados na estrutura muscular e óssea do organismo. Além disso, os nutrientes fornecem matéria prima para a produção da energia necessária para o funcionamento de todo organismo biológico.
Figura 1 – Anatomia do aparelho digestivo, mostrando o caminho dos alimentos ingeridos
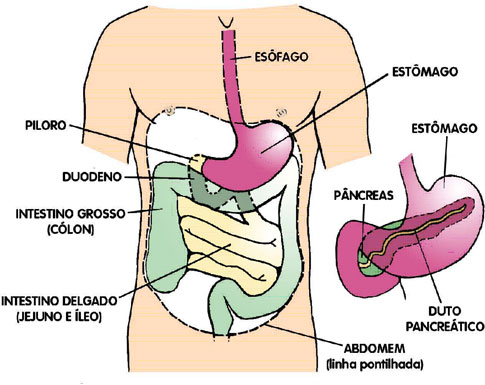
1. O esôfago é um tubo muscular que transporta a comida da boca ao estômago.
2. Uma válvula entre o esôfago e o estômago abre-se e permite que a comida entre no estômago. Em seguida ela se fecha para impedir o alimento e o ácido gástrico de voltarem para o esôfago, o que poderia provocar feridas e dor do tipo queimação e azia.
3. O abdômen contém todos os órgãos digestivos.
4. O estômago localiza-se na parte superior do abdômen, uma grande cavidade, preenchida pelos órgãos digestivos. Pode conter mais de 1,5 litros de comida em cada refeição. Ele armazena a comida ingerida, misturando-a com o ácido que é produzido para auxiliar na digestão. Também mistura grandes pedaços de comida (como uma betoneira) para quebrá-los em partes menores.
5. Em seguida, libera pequenas quantidades de alimento semi-sólido através de outra válvula (o piloro) para o intestino delgado, onde a digestão continua e a maioria dos nutrientes é absorvida. Se essa válvula não funcionar adequadamente, as comidas concentradas, principalmente doces, entram no intestino delgado muito rapidamente e provocam desconforto. Esta é a chamada síndrome de “dumping”, e pode causar fraqueza, náusea, cólicas, diarréia, suores e desmaios.
6. O intestino delgado tem de 4,5 a 6 metros de extensão, o que permite tempo suficiente para a digestão e absorção dos nutrientes.
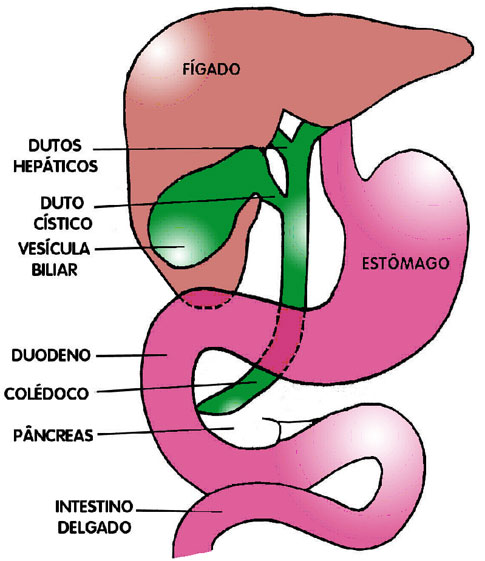
7. A primeira parte do intestino delgado é o duodeno. Assim que a comida entra, é misturada com a bile produzida no fígado e sucos vindos do pâncreas, necessários ao início da digestão (Figura 2). No duodeno também é feita a absorção da maior parte do ferro e cálcio do organismo.
8. A parte terminal do intestino delgado é chamada íleo; também é muito importante na absorção de nutrientes e vitaminas solúveis em gordura (A, D, E e K).
11. Outra válvula separa o intestino delgado do grosso, impedindo que o conteúdo do colon, carregado de bactérias, volte para o intestino delgado.
12. Assim que o conteúdo intestinal atinge o intestino grosso (o colon), é absorvido o excesso de líquidos e formam-se as fezes mais sólidas.
Esta é uma descrição simplificada. O indivíduo e seu médico – clínico ou cirurgião – devem analisar juntos o quanto deve ser rompido o equilíbrio entre a anatomia e a função do tubo digestivo para auxiliá-lo no esforço de controlar o peso.
Figura 2 – Anatomia do sistema digestivo superior, demonstrando o local de encontro dos alimentos com a secreção biliopancreática
A quantidade de energia necessária para a manutenção do organismo está relacionada com as características biológicas e atividades físicas desenvolvidas por cada indivíduo. Uma das causas dos distúrbios da obesidade pode ser decorrente do excesso de nutrientes na alimentação, e consequente maior absorção pelo tubo digestivo. Isto faz com que ocorra uma maior produção de energia pelas células. A quantidade de energia (calorias) absorvida sob a forma de alimento e o quanto de energia é necessária e consumida pelo organismo é chamado de balanço energético.
O balanço energético é dito positivo quando a ingestão de energia (caloria) sob a forma de alimentos for maior que o necessário para o organismo. O balanço é negativo quando a ingestão for menor que o necessário. Isto dá a noção do excesso ou falta de energia em forma de alimentos relacionados aos distúrbios nutricionais.
Na obesidade, o balanço energético se encontra positivo, ou seja, a absorção de nutrientes e conseqüentemente a produção de energia está se processando acima do necessário. O excesso de energia produzida é armazenada sob a forma de depósito de gordura, e a energia é removida dessas reservas conforme as necessidades energéticas do organismo.
O tratamento cirúrgico, as dietas, o uso de medicamentos e o aumento da atividade física têm como objetivo principal alterar o balanço energético do indivíduo e, dessa forma, promover o emagrecimento.
Portanto, a redução na ingestão ou absorção de alimentos e energias ou o aumento de consumo de energia determinará a perda de peso e o
emagrecimento.
Vários métodos cirúrgicos foram desenvolvidos para alterar o balanço energético do indivíduo. Historicamente, é importante saber que os procedimentos cirúrgicos que são indicados para controle de peso já eram utilizados pelos cirurgiões em operações necessárias para tratamento do câncer e outras doenças. Estas operações resultam em perda de grandes segmentos do estômago ou intestino delgado, fundamentais para o tratamento das doenças em questão.
O estudo clínico destas operações demonstrou que os indivíduos emagreciam; foi então sugerido que modificações dessas operações fossem utilizadas para auxiliar o indivíduo a emagrecer na obesidade mórbida. Atualmente empregam-se algumas variações dessas técnicas cirúrgicas para o controle de peso.
Há três maneiras básicas pelas quais a cirurgia pode controlar a obesidade através da alteração do balanço energético:
» CIRURGIAS RESTRITIVAS: o objetivo do procedimento cirúrgico é limitar a possibilidade de ingestão de comida pelo indivíduo, diminuindo o fornecimento de alimentos e nutrientes para a produção de energia a um nível inferior ao gasto por todo o trabalho realizado pelo organismo. Ou seja, o indivíduo come menos. Este método é semelhante às dietas que restringem a ingestão de alimentos, com a diferença de que a restrição imposta pela cirurgia é para sempre.
» CIRURGIAS DISABSORTIVAS: o procedimento visa promover menor digestão e absorção incompleta dos alimentos, cujo excesso é eliminado nas fezes. O tubo digestivo absorverá menos nutrientes, através de alterações realizadas cirurgicamente. As técnicas podem ser comparadas à utilização de medicamentos que diminuem a absorção de gorduras.
» CIRURGIAS COMBINADAS (MISTAS): procedimento de combinação variável com componente restritivo e disabsortivo, que restringem a ingestão de alimentos e também diminuem a absorção dos nutrientes e energias.
Torna-se útil compreender alguns princípios básicos dessas operações.
Observou-se, nos últimos 40 anos, que para o controle de peso com uma operação restritiva, o cirurgião precisa auxiliar o indivíduo a comer menos.
Para este propósito confecciona-se uma bolsa muito pequena no estômago próximo ao esôfago, com capacidade entre 15 a 30ml, suficiente para comportar um volume correspondente a meia xícara de café. A pequena bolsa confeccionada cirurgicamente é conectada com o restante do estômago ou o intestino delgado através de uma comunicação do diâmetro do dedo mínimo (figuras 6 a 10).
Além disso, a comunicação pode precisar ser reforçada com materiais cirúrgicos sintéticos para evitar que se dilate e aumente o tamanho do estômago (figuras 6, 7 e 9).
A pequena bolsa e a passagem estreita determinam impedimento da passagem de quantidades mesmo pequenas de alimentos, sensação de plenitude, “estômago cheio” e consequentemente satisfação precoce.
Estas alterações consequentes do procedimento cirúrgico restritivo, em um indivíduo compreensivo e cooperativo, promovem alterações de comportamento que levam a uma ingestão calórica menor e, consequentemente, à perda de peso.
Após ocorrer a adaptação os indivíduos são, em média, capazes de comer de meia a uma xícara de comida muito bem mastigada sem desconforto.
As principais complicações após a cirurgia são:
» O método cirúrgico pura e simplesmente não elimina a compulsão alimentar, podendo ocorrer sérios transtornos emocionais por não se conseguir ingerir os alimentos. Todos os pacientes necessitam acompanhamento psicológico antes e depois da cirurgia.
» Obstrução no local da cirurgia após a ingestão de alimentos sólidos, principalmente carne. Em alguns indivíduos há a necessidade de realização de endoscopia para a retirada do alimento que obstruiu a passagem. Pode ocorrer estreitamento da comunicação, que necessita ser dilatada.
» Com a compulsão alimentar, muitos indivíduos não obtêm o efeito desejado, pois passam a se alimentar com doces sob a forma líquida ou pastosa, que passam facilmente através do local, mantendo um balanço calórico positivo.
Recomendações importantes:
» Os indivíduos necessitam comer lentamente e reduzir a quantidade de comida por refeição.
» A mastigação inadequada pode resultar em dor, obstrução, refluxo ou vômitos.
» Evitar comer em excesso e ingerir líquidos em grande quantidade, além de bebidas gasosas.
» Deve-se também evitar lanches e o consumo de bebidas hipercalóricas.
» Deve-se evitar ingestão de doces e açúcares devido ao mal estar que pode ocorrer (síndrome de “dumping”).
» Não seguir estes princípios fundamentais pode determinar falha no objetivo do tratamento com a dilatação da bolsa e/ou passagem mais rápida de comida pelo orifício de comunicação. A falta de obediência a estas recomendações é a causa mais comum de falha no objetivo de emagrecer!
As operações restritivas mais simples nem sempre produzem a perda de peso que os indivíduos e cirurgiões desejam. Por esta razão, desenvolveram-se técnicasdisabsortivas, ou seja, que diminuem a absorção dos nutrientes ingeridos através da menor área de exposição dos alimentos no intestino delgado (principal região absortiva), realizando conexões do estômago com regiões mais distais do intestino delgado (figuras 10 a 13). A principal vantagem é que não há limitação da quantidade de alimento ingerido, fator importante em pacientes compulsivos graves ou com problemas psiquiátricos. Permite que, com o acompanhamento psicológico necessário e eficiente, os indivíduos sejam tratados em seus transtornos alimentares sem grandes prejuízos emocionais complementares, desde que não estão impedidos de comer.
As principais complicações após a cirurgia são:
» Pode ocorrer aumento do número de evacuações e mesmo diarréia devido à presença de nutrientes não absorvidos no intestino grosso.
» Se acontecer absorção insuficiente dos nutrientes, em longo prazo pode ocorrer desnutrição e deficiência de algumas vitaminas.
Recomendações importantes:
» Pode ser necessária uma reeducação alimentar para diminuir o número de evacuações, controlando principalmente a quantidade de gorduras ingerida.
» O acompanhamento em longo prazo, como em todas as demais operações, é importante para avaliação do estado nutricional.
Algumas operações são denominadas de combinadas (mistas), pois têm componentes restritivos e disabsortivos em proporções variáveis (figura 10). Algumas delas têm grande componente restritivo e muito pequeno componente disabsortivo (Figura 9).
Os riscos de complicações e efeitos colaterais crescem com a complexidade do procedimento cirúrgico. Quanto maior a operação para promover o emagrecimento, maiores os riscos e efeitos colaterais.
Passamos a descrever os principais procedimentos e cirurgias utilizados atualmente na obesidade mórbida. São também apresentados, para finalidade de esclarecimento, outros métodos utilizados para emagrecimento, mas com indicação limitada ou inadequada na obesidade importante.
Os métodos aplicados para o controle da obesidade podem ser assim classificados:
I. Procedimentos Restritivos |
I A - Balão Intra-Gástrico |
II. Operações Restritivas |
II A – Banda Gástrica |
II B - Gastroplastias Verticais |
II C – Gastrectomia Vertical |
III. Operações combinadas Restritivas e Disabsortivas |
III A - Transposição Gástrica em Y de Roux (TGYR) |
III B - Transposição Gástrica Vertical com Banda (TGVB) – CIRURGIA DE FOBI-CAPELLA |
III C - Transposição Gástrica Estendida em Y de Roux (TGEYR) |
IV. Operações Disabsortivas |
IV A - Derivação Biliopancreática (DBP) – CIRURGIA DE SCOPINARO |
IV B - Derivação Biliopancreática com Derivação Duodenal – DUODENAL SWITCH |
IV C - Derivação Biliopancreática com Preservação Gástrica (DBPPG) |
V. Marca Passo Gástrico Externo |
VI. Operações Videolaparoscópicas |
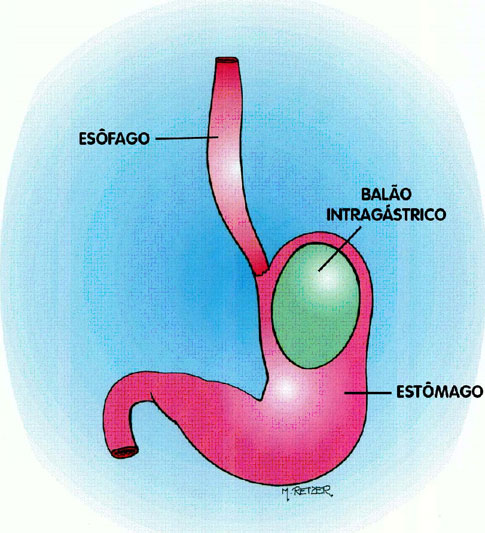
I A - Balão Intra-Gástrico (BIG)
O balão Intra-gástrico (BIG) é um procedimento restritivo, e foi incluído nesse livro apenas para esclarecimento, desde que tem indicações limitadas no controle da obesidade mórbida. Consta da introdução de um balão (vazio) de silicone através de um endoscópio (um aparelho semelhante a um tubo de borracha com uma câmera na extremidade, introduzido pela boca, sob sedação, usualmente empregado para ver o estômago). O balão, uma vez colocado dentro do estômago, é preenchido por líquido (geralmente soro fisiológico com azul de metileno) até um volume de 500 ml. (meio litro). Este balão assim insuflado permanece dentro do estômago, ocupando quase sempre a região proximal deste (Figura 3). Funciona determinando sensação de saciedade mais precoce, diminuindo assim a ingestão de alimentos.
Figura 3 – Balão Intra - Gástrico
Vantagens:
» não é uma operação propriamente dita.
» não precisa de cortes no abdômen.
» não necessita de anestesia geral.
» pode ser utilizada em grandes obesos para diminuição parcial do peso antes de realizar uma cirurgia definitiva.
Desvantagens:
» não leva a grandes perdas de peso, menos de 20% do excesso de peso.
» não é indicada para tratamento de grandes excessos de peso.
» náuseas e vômitos que podem precisar internação e medicamentos para seu controle.
» pode localizar-se na parte distal do estômago e determinar obstrução, que requer reposicionamento endoscópico.
» risco de perfuração do balão, necessitando retirada imediata. O azul de metileno serve de orientação: ele é rapidamente eliminado pela urina, denunciando a perfuração do balão e a necessidade de retirada para evitar complicações.
» após perfurar pode caminhar para o intestino, determinando obstrução intestinal e necessitar operação para sua retirada.
» o balão necessita ser retirado ou trocado em no máximo cada seis meses, devido ao risco de perfuração do balão por desgaste progressivo.
II A - Banda Gástrica
A banda gástrica é a operação restritiva mais simples utilizada para a perda de peso. Existem duas modalidades deste método restritivo: a Banda Gástrica Fixa (figura 4) e a Banda Gástrica Ajustável (figura 5).
A Banda Gástrica Fixa é feita de material sintético; colocada ao redor do estômago próximo ao esôfago, cria uma pequena bolsa superior e uma passagem estreita para a porção maior do estômago (figura 4). Esta técnica deixa o trato digestivo em uma sequência normal para digestão e absorção e também não é realizado nenhum corte ou uso de grampos no estômago.
Ela é chamada de Banda Gástrica Fixa, pois, após a calibragem do diâmetro para a passagem do alimento através do estreitamento causado pela banda, não há a possibilidade de ajustamento da mesma, pois como o nome diz, ela é fixa.
Figura 4 – Banda gástrica fixa
A Banda Gástrica Ajustável é feita de silicone, conectada através de um tubo a um reservatório que é colocado sob a pele na região anterior e inferior do tórax. O anel ao redor do estômago que calibra a passagem dos alimentos é ajustado por perfuração do reservatório através da pele, utilizando agulha, seringa e introdução ou remoção de pequenas quantidades de solução salina. Desta maneira ajusta-se o diâmetro do anel, diminuindo ou aumentando a passagem dos alimentos de acordo com a necessidade (Figura 5).
A calibragem é feita através de controle radiológico ou no consultório do médico.
O único objetivo da Banda Gástrica é a redução do tamanho e volume do estômago para conter os alimentos ingeridos em uma refeição.
Um pequeno volume da bolsa e diâmetro correto da passagem são muito importantes para o sucesso dessa operação.
Figura 5 – Banda Gástrica Ajustável
Vantagens:
» o estômago não é cortado, grampeado ou perfurado.
» o risco de infecção é menor e não há possibilidade de ruptura da linha de grampos.
» uma vantagem importante é a facilidade de revisão da cirurgia.
»uma das duas únicas técnicas completamente reversíveis quando necessário.
» a remoção da banda quase sempre promove a recuperação anatômica completa do estômago.
Desvantagens:
» existe sempre o risco de lesão do esôfago ou estômago durante a colocação da banda.
» dificuldade na calibragem do tamanho da bolsa gástrica menor, que está intimamente ligada ao sucesso da operação para dimi-nuição de peso.
» a banda pode dilatar, aumentar o seu diâmetro e não mais impedir a passagem dos alimentos.
» após a colocação da banda gástrica, o estômago pode deslizar sobre ela, causando distensão da bolsa e esvaziamento muito lento.
» a banda pode causar cicatriz que diminua o diâmetro da passa-gem, dificultando a ingestão de alimentos.
»causar erosão e penetrar para dentro do estômago, ou também determinar perfuração para a cavidade abdominal.
» estes problemas podem resultar em vômitos de repetição ou fa-lha no controle do peso, e podem necessitar outra operação para sua correção.
» a integridade das conexões entre os componentes da banda ajustável pode perder-se, e necessitar recolocação cirúrgica.
» Não são raros os casos de infecção no dispositivo colocado embaixo da pele, sendo às vezes necessário reposicionamento do mesmo em outro local, ou mesmo sua retirada.
II B - Gastroplastias Verticais
Nesses procedimentos, o estômago superior, próximo ao esôfago, é grampeado verticalmente por cerca de 6 cm, para criar uma bolsa gástrica, restringindo a quantidade de alimento a ser ingerido. O local da restrição pode ser reforçado ainda com Banda ou Anel de Silicone ou Marlex.
A Gastroplastia Vertical com Banda (GVB) é feita através da utilização de uma fita de silicone ou marlex – de aproximadamente 6 cm de comprimento - colocada através de um orifício realizado na parede do estômago. Isto requer o uso de grampeador circular para cortar a parede do estômago e fechá-la, a fim de evitar vazamentos (Figura 6).
Figura 6 – Gastroplastia Vertical Com Banda
(Também conhecida como CIRURGIA DE MASON)
Na Gastroplastia Vertical com Anel de Silicone (GVAS), a bolsa é criada da mesma forma, mas o orifício de saída é reforçado com um pequeno tubo de silicone passado através da parede do estômago, evitando o uso do grampeador circular para realizar a janela gástrica (Figura 7).
Esta cirurgia difere da anterior por não utilizar um grampeador circular para fazer um orifício no estômago, mas este é simplesmente perfurado para a passagem da fita, como se vê na figura 7.
Figura 7 – Gastroplastia Vertical Com Anel De Silicone
Em alguns casos, a bolsa gástrica proximal, porção menor do estômago, pode ser separada do restante, reduzindo o risco de ruptura da linha de grampos, como será visto em outros tipos de cirurgia (figura 9). Entretanto, há com isso um maior risco de vazamentos e sangramentos.
Esses métodos restritivos são muito utilizados nos EUA e têm longo seguimento de pacientes operados.
As operações restritivas em geral dependem de uma bolsa gástrica pequena e um orifício de comunicação estreito para reduzir a entrada de alimentos. Um orifício de comunicação largo é a principal causa de fracasso da cirurgia e de ganho peso tardio.
Assim como em todas as outras operações para obesidade mórbida, é necessária uma dieta balanceada, promovendo nutrição correta, acompanhamento clínico e laboratorial por toda a vida, bem como suplementos vitamínicos, assegurando uma saúde adequada.
II C - Gastrectomia Vertical
Mais recentemente aprovou-se a gastrectomia vertical (sleeve gastrectomy) como procedimento isolado para controle da obesidade. Trata-se de procedimento que retira mais de 90% do estômago, deixando uma porção de cerca de 200 ml. de volume; é, portanto, uma cirurgia basicamente restritiva. A retirada do fundo do estômago responsável por produzir parte da grelina (hormônio que modula a fome), além de características relacionadas ao esvaziamento gástrico e resposta hormonal específica nesta operação tem feito com que esta seja uma opção em alguns casos de obesidade (Figura 8).
Figura 8 – Gastrectomia Vertical
Vantagens:
» A vantagem principal é a de que alimentos bem mastigados en-tram e passam através do tubo digestivo intacto, de tal forma que o ferro, cálcio, vitaminas e nutrientes são absorvidos de forma quase normal.
» Através deste método torna-se mais fácil construir uma bolsa ca-librada que possa conter entre 15 a 20 ml, diferentemente da Banda Gástrica que possui dificuldades técnicas na calibragem do tamanho da bolsa gástrica menor.
» A facilidade de calibragem está intimamente ligada a utilização de fita ou tubo não distensível e do grampeamento.
Desvantagens:
» Devido ao grampeamento do estômago, têm maiores riscos do que a banda gástrica ajustável.
» A ruptura da linha de grampeamento no pós-operatório pode re-sultar em vazamentos e/ou infecções graves.
» Tardiamente pode levar a novo ganho de peso devido a estas rupturas.
» Estas complicações podem levar a internações hospitalares prolongadas com tratamento antibiótico.
» Podem ser necessárias novas operações devido às complicações assim como na banda gástrica, a parede do estômago pode in-corporar o material sintético, estranho ao organismo, para o inte-rior do estômago.
» Com o tempo a bolsa pode dilatar e permitir ao paciente comer demais, com isto existe uma tendência de ganho de peso, razão pela quais muitos cirurgiões restringem bastante o uso dessas operações; principalmente por isso, não são empregadas na super obesidade.
» Mais raramente, a fita ou o tubo pode ficar muito apertados e causar vômitos.
» Vômitos excessivos e a ingestão apropriada de alimentos podem ser prejudicados. Nestes casos internação hospitalar pode ser necessária para reposição de líquidos ou suporte nutricional.
Este tipo de operação mantém os princípios de uma pequena bolsa gástrica e uma comunicação estreita para promover restrição da entrada dos alimentos.
Além disso, a maior parte do estômago, duodeno e segmentos variáveis de intestino delgado é transpassado, ou seja, não entram em contato com os alimentos, ocorrendo diminuição da absorção de nutrientes e vitaminas. Isto determina perda de peso adicional, porque a comida demora mais para misturar-se com as secreções do estômago, fígado e pâncreas, que são necessárias para a digestão de nutrientes. Estas operações determinam diminuição consistente e importante do excesso de peso, mas têm utilidade restrita no tratamento dos super obesos, onde têm sido eficazes em poucos casos.
Vantagens:
» Em relação às operações restritivas determina uma maior perda de peso.
Desvantagens:
» Determinam um grau maior de complicações, como veremos a seguir.
III A - Transposição Gástrica em Y de Roux (TGYR)
A Transposição Gástrica em Y de Roux determina restrição gástrica combinada a algum grau de má absorção. É uma das operações mais frequentemente empregadas nos EUA para a obesidade mórbida (Figura 9).
O grampeamento pode ser colocado horizontalmente, na extremidade superior do estômago, mas é mais comum que seja feito verticalmente, como nas gastroplastias, criando uma bolsa do mesmo tamanho das feitas nas operações puramente restritivas. O estômago, entretanto, fica completamente fechado com o grampeamento, e a saída da bolsa é aberta para o intestino delgado e não para o resto do estômago. Isto é feito cortando-se o intestino delgado logo abaixo do duodeno e trazendo-o para a bolsa, construindo então uma comunicação entre eles. A outra extremidade do intestino é costurada no lado da alça intestinal que foi ligada à bolsa gástrica, completando um arranjo em forma de Y que deu nome a esta técnica.
Vantagens:
» Perda média de peso é maior do que nas operações puramente restritivas.
» O comprimento de ambas as alças intestinais pode ser aumentado para promover maior disabsorção.
Desvantagens:
» Devido ao componente disabsortivo desta técnica, aumenta também o número de complicações em ralação às operações puramente restritivas.
» A transposição do duodeno prejudica a absorção de ferro e cálcio.
» Predisposição a anemia por diminuição de absorção de ferro e uma diminuição do ferro total do corpo, principal-mente nos indivíduos que apresentam sangramentos crônicos excessivos: fluxo menstrual prolongado e excessivo ou hemorróidas que sangram sempre.
» As operações que transpõem o duodeno podem causar doença óssea metabólica em alguns pacientes. As mulheres devem ter especial cuidado com a perda de cálcio, pelo risco de osteoporose que nelas ocorre após a menopausa, mesmo com o trato digestivo intacto.
» Dor óssea, diminuição da altura, desvios da coluna e fraturas de costelas e ossos da coluna. O ferro e cálcio podem ser adequadamente repostos através de alimentos e pílulas.
» Uma diminuição da vitamina B12 também pode ocorrer porque a comida não atinge o estômago inferior, onde se encontra um “fator intrínseco” que combina com a vitamina B12 para promover sua absorção no final do intestino delgado.
» Um outro tipo de anemia pode acontecer com a deficiência crônica de vitamina B12. Este problema também pode ser controlado com pílulas ou injeções de vitamina B12.
» Síndrome de “dumping”, que inclui náuseas, fraqueza, suor excessivo, desmaios e algumas vezes diarréia após a alimentação. Alguns pacientes com esse problema não podem comer doces sem se sentirem fracos e suando em excesso, a ponto de precisarem deitar-se até que os sintomas passem. Isto pode ser um grande incentivo para os viciados em doces permanecerem longe deles.
» Distensão da bolsa gástrica e ruptura da linha de grampos pode também ocorrer, com as mesmas consequências para o novo ganho de peso descrito para as gastroplastias. O duplo grampeamento ou a separação da bolsa gástrica do restante do estômago diminuem as chances de ruptura da linha de grampos, mas também aumenta o risco de vazamentos e sangramentos no pós-operatório.
» A porção transposta do estômago, duodeno e intestino delgado não pode ser facilmente examinada por Raios-X ou endoscopia se problemas tais como úlceras, sangramento ou câncer, vierem a ocorrer.
III B - Transposição Gástrica Vertical com Banda (TGVB)
A transposição gástrica vertical com anel de silicone é uma variante da transposição gástrica em Y de Roux. A bolsa gástrica é separada do restante do estômago para diminuir a chance de ruptura da linha de grampos e a passagem dos alimentos para o resto do estômago, levando a ganho de peso. A parte final da bolsa gástrica é circundada por um anel de silicone ou fita de polipropileno (plástico), determinando maior restrição. A saída da bolsa conecta-se com o intestino delgado do mesmo modo que na TGYR (Figura 10).
Figura 10 – Transposição Gástrica Vertical Com Banda
(Também conhecida como CIRURGIA DE FOBI-CAPELLA)
Vantagens:
» A perda de peso é semelhante à TGYR.
» A presença do anel que restringe a passagem dos alimentos dificulta o alargamento da comunicação entre a bolsa gástrica e o restante do aparelho digestivo.
Desvantagens:
» Os riscos de efeitos colaterais metabólicos são os mesmos esperados para a TGYR.
» Algumas vezes o anel ou fita podem erodir para dentro da bolsa gástrica.
» Conforma a liquidificação dos alimentos, inclusive os calóricos, é possível ingestão de grandes quantidades, podendo voltar a ganhar peso apesar da bolsa gástrica diminuta.
» Desencadeamento ou desequilíbrio de doenças psiquiátricas de-vido a severa restrição alimentar, além do aumento de incidência do uso de álcool e outras drogas ilícitas.
» Modificação do comportamento social devido a dificuldade de ingestão de alimentos e alto índice de desconforto com entala-mento e vômitos. A comida faz parte do relacionamento social.
Essas operações também reduzem o tamanho do estômago para restrição parcial da capacidade de alimentação e determinar perda inicial de peso, retirando ou grampeando uma parte do estômago para criar uma bolsa. Entretanto o componente restritivo é bastante menor que nas operações anteriores. A diferença é que a anatomia do intestino delgado é modificada para diminuir a absorção intestinal e alcançar maior perda de peso. Isto é feito através de um desvio ou derivação da bile e suco pancreático, necessários à absorção de gorduras, através de um segmento transposto de intestino delgado. A comida ingerida encontra-se com a bile e suco pancreático próximo ao fim do intestino delgado; desta forma, reduz-se a capacidade de absorção de nutrientes e calorias.
Desde que a comida não mais passa pelo duodeno, todas as considerações feitas para a transposição gástrica em relação à menor absorção de alguns minerais e vitaminas aplicam-se a essas técnicas.
IV A - Derivação Biliopancreática (DBP)
A técnica descrita promove a remoção de aproximadamente ¾ do estômago, a fim de produzir tanto restrição alimentar como diminuição da produção de ácido (Figura 12). O intestino delgado é então cortado, sendo uma extremidade ligada ao segmento restante do estômago, criando a chamada alça alimentar, com cerca de 2,5 m. de extensão. Toda a comida passa por esse pedaço do intestino delgado, mas não ocorre absorção completa de seus componentes. A bile e o suco pancreático caminham pela alça biliopancreática, que tem cerca de 3,5 m., e é conectada ao intestino delgado próximo ao seu final. Estes sucos encontram-se com a comida no segmento de intestino delgado chamado de alça comum, com aproximadamente 0,5 m. de extensão. A extensão dessa alça comum é importante para a absorção de proteínas, gorduras e vitaminas hidrossolúveis.
Além disso, é realizada a colecistectomia (retirada da vesícula biliar) concomitante.
Figura 12 – Derivação Biliopancreática
(Também conhecida como CIRURGIA DE SCOPINARO)
Vantagens:
» O estômago remanescente é suficiente para permitir a ingestão de dieta geral, mantendo a ingestão de proteínas e nutrição adequada. Ou seja, o componente restritivo é mínimo e o indivíduo pode se alimentar normalmente.
» Menor sequela de complicações psicológicas relacionadas à dificuldade de ingestão alimentar, se comparada as cirurgias com componentes restritivos intensos
Desvantagens:
» pode levar a desnutrição
» necessidade de acompanhamento nutricional para eventual necessidade de reposição de nutrientes
» maior incidência de complicações cirúrgicas relacionadas a retirada cirúrgica do estômago, principalmente a abertura do “coto duodenal” e necessidade de reoperação para correção cirúrgica
» maior morbidade e aumento do número de evacuações pela retirada da vesícula biliar.
IV B – Derivação Biliopancreática com Derivação Duodenal (DBPDD)
Outra forma de desvio biliopancreático é pela derivação duodenal (Figura 13). Assim como no desvio biliopancreático original, esta operação inclui remoção de grande parte do estômago, mas a porção retirada é sua margem externa, deixando um manguito de estômago com o piloro. O duodeno é cortado em sua parte inicial, de tal forma que a secreção biliar e pancreática são transpassadas. A extremidade proximal da alça alimentar é ligada ao início do duodeno, enquanto que a alça comum é criada da mesma forma que na operação anterior.
Figura 13 – Derivação Biliopancreático com derivação duodenal
(também conhecida como DUODENAL SWITCH)
Vantagens:
» O estômago remanescente é suficiente para permitir a ingestão de dieta geral, mantendo a ingestão de proteínas e nutrição adequada. Ou seja, o componente restritivo é mínimo e o indivíduo pode se alimentar normalmente.
» Menor sequela de complicações psicológicas relacionadas à dificuldade de ingestão alimentar, se comparada as cirurgias com componentes restritivos intensos.
» A preservação do piloro diminuiria a incidência de dumping.
Desvantagens:
» Pode levar a desnutrição
» Necessidade de acompanhamento nutricional para eventual necessidade de reposição de nutrientes.
» Maior incidência de complicações cirúrgicas relacionadas a reti-rada cirúrgica do estômago e sua ligação com o intestino delgado logo abaixo do piloro.
» Possibilidade de estase dos alimentos no estômago diminuído, aumentando o componente restritivo.
» Operação de grande porte, com maior risco de possíveis compli-cações cirúrgicas.
» Irreversível.
IV C - Derivação Biliopancreática com Preservação Gástrica (DBPPG)
Nessa técnica o estômago é também cortado, mas seu segmento distal permanece conectado ao duodeno, liberando as substâncias produzidas juntamente com a bile e suco pancreático na alça biliopancreática. Neste método operatório não são retirados pedaços das estruturas abdominais, permitindo total reversibilidade desse tipo de operação, caso isso seja necessário no futuro (Figura 14) e determina possíveis menores riscos para o procedimento. Isto é possível pela preservação anatômica das estruturas e também pela vascularização intacta de todas as estruturas remanescentes, que permanecem viáveis. A vesícula biliar também é preservada; entretanto, necessita acompanhamento pós-operatório porque também apresenta uma incidência maior de se formarem pedras em seu interior.
Dependendo do grau de obesidade pode-se modificar o tamanho das alças intestinais – alimentar, biliopancreática e comum – fazendo uma operação sob medida para cada paciente.
Figura 14 – Derivação Biliopancreático com preservação gástrica
Para todas as operações disabsortivas, há um período de adaptação tanto para o esvaziamento do estômago quanto do intestino, após o qual o estômago permite recebimento de alimentos normalmente e o intestino permanece com funcionamento estabilizado em uma média de duas a três vezes ao dia.
Vantagens:
» São as operações que determinam a maior e mais consistente perda de peso de todas as técnicas atualmente empregadas.
» Devido a eficácia no processo de emagrecimento ela é mais in-dicada nos indivíduo super obesos.
» As operações resultam em substancial grau de satisfação dos pacientes, principalmente porque podem comer refeições maio-res ou mesmo normais, em relação aos que são tratados com procedimentos puramente restritivos.
» O estômago remanescente é suficiente para permitir a ingestão de dieta geral, mantendo a ingestão de proteínas e nutrição adequada. Ou seja, o componente restritivo é mínimo e o indivíduo pode se alimentar normalmente.
» Menor sequela de complicações psicológicas relacionadas à dificuldade de ingestão alimentar, se comparada as cirurgias com componentes restritivos intensos.
» Perda de peso gradativa e conseqüente menor deficiência nutricional.
» Mesmo em grandes perdas de peso há menor necessidade de cirurgia plástica pela acomodação maior da pele à mais lenta perda de peso.
Desvantagens:
» As modificações na anatomia intestinal aumentam o risco de formarem-se pedras na vesícula biliar sendo, muitas vezes, necessário sua remoção em um segundo tempo cirúrgico.
» Desde que a bile e suco pancreático não percorrem seu caminho normal, diminui também sua ação tampão sobre o ácido gástrico, podendo levar a formação de úlceras. Isto pode ser evitado atra-vés de manobras cirúrgicas ou medicação pós-operatória.
» Efeitos colaterais que podem incomodar são a presença de pro-dução maior de gases intestinais, fezes e flatos mal-cheirosos, que podem ser manipulados com diminuição da ingestão de gorduras em geral e aumento da ingestão de folhas verdes, de-vido a presença de clorofila, além de outros, como o carvão vegetal, subgalato de bismuto ou mesmo antibióticos.
» Os diferentes desenhos das operações promovem dificuldades variáveis de absorção de ferro, cálcio, vitaminas A e D e proteínas.
» Longas “alças comuns” diminuem as complicações e reduzem a necessidade de internações para tratar de problemas metabólicos, mas a perda de peso também pode diminuir.
» O acompanhamento rotineiro para avaliar desnutrição proteica, anemia e alterações ósseas é necessário.
» Suplementos nutricionais e vitaminas, bem como seguimento por toda a vida são importantes para manutenção de saúde e bem estar.
» O tamanho da bolsa gástrica e comprimento do intestino trans-posto são muito importantes na prevenção de uma excessiva desnutrição. Portanto são diretamente dependentes da experiência do cirurgião bariátrico.
Consiste na colocação de um eletrodo na parede externa do estômago, conectado por um fio a um pequeno aparelho que se localiza sob a pele do paciente (Figura 15). Esse aparelho emite ondas que modificam a movimentação do estômago, a intervalos regulares, determinando falta de apetite e sensação de saciedade, levando a pessoa a comer menos, por mecanismos ainda não totalmente esclarecidos.
Figura 15 – Marca passo gástrico externo
Vantagens:
» Tem a vantagem de não cortar o estômago ou intestino, e ser reversível.
» A bateria é de longa duração, com durabilidade de muitos anos, mas precisa de nova cirurgia para sua troca.
Desvantagens:
» É um procedimento que foi desenvolvido em 1992 e ainda de uso limitado, não sendo aprovado para uso corriqueiro.
» Não é empregado na obesidade mórbida, desde que leva a perdas de pesos muito limitadas, até 15% do excesso de peso.
» Está indicado, até o momento, para quem quer perder pouco peso.
» Necessita de anestesia e cirurgia para sua colocação.
» Trata-se de um corpo estranho que precisa eventualmente ser retirado, por exemplo, se perfurar para o estômago.
Uma operação laparoscópica é realizada com o auxílio de um tubo de fibra óptica e uma fonte de luz conectados a uma pequena câmera, que permite a visão dos órgãos abdominais através de um monitor de televi-são, este equipamento é chamado de laparoscópio.
Os instrumentos cirúrgicos são introduzidos através de pequenas incisões na parede abdominal. Isso é menos invasivo e reduz a dor e riscos de complicações da ferida operatória (Figura 15). A recuperação é geralmente mais rápida, encurtando a hospitalização. As operações laparoscópicas têm sido utilizadas em cirurgia geral na última década, e não são procedimentos experimentais, mas consagrados pelo uso e seus bons resultados.
Os procedimentos laparoscópicos para a obesidade mórbida empregam os mesmos princípios utilizados em todos os procedimentos anterior-mente descritos realizados por uma grande abertura da parede abdominal (laparotomia) (Figura 16) – bandas gástricas, tranposições gástricas e desvios biliopancreáticos. A técnica laparoscópica necessita precisão e deve variar em relação às operações ditas “abertas” apenas quanto ao tamanho das incisões. Entretanto, estas técnicas não são isentas de riscos e necessitam experiência cirúrgica específica para diminuir os riscos e tempo da operação. Nem todos os pacientes são candidatos a esse método. Nos EUA, a Sociedade Americana de Cirurgia Bariátrica recomenda que as operações laparoscópicas para a obesidade mórbida sejam realizadas por cirurgiões que têm experiência em ambos os métodos, “aberto” ou laparoscópico, e que compreendem as complexidades do tratamento cirúrgico da obesidade mórbida.
Figura 16 – Acessos para realização das operações para obesidade mórbida – Laparotomia e Laparoscopia
Laparotomia
Laparoscopia
Mais recentemente os robôs cirúrgicos foram incorporados à prática clínica diária, trazendo algumas vantagens em relação à laparoscopia convencional.
Utilizam-se os mesmos princípios de mínima invasão do abdômen observados na laparoscopia, com a vantagem de se ter muito maior nitidez de imagem através de uma visão tridimensional, além de os instrumentos controlados pelo robô terem maior sensibilidade e correção fina dos movimentos, e tornou-se auxiliar de grande utilidade para o cirurgião.
O robô controla a posição das pinças introduzidas na cavidade abdominal, e o cirurgião controla as pinças remotamente, a partir de um console em que tem a visão tridimensional e o controle fino dos instrumentos posicionados no abdômen.
Figura 17 – Parte do robô que permanece em contato com o paci-ente. Os braços do robô são comandados pelo cirurgião, permitindo controle preciso de seus movimentos.
Figura 18 – Aspecto de uma cirurgia robótica: olhando através de uma tela tridimensional no console (2), o cirurgião (3) controla os movimentos finos dos braços do robô, sendo os instrumentos necessários para a operação trocados pelo cirurgião auxiliar (4).
Todo procedimento cirúrgico incorre em riscos; estes riscos dependem de vários fatores, inclusive o tipo de procedimento ou operação realiza-da. Na tabela 3 encontram-se listados alguns dos riscos e complicações que podem ocorrer após a cirurgia para obesidade mórbida. Além dos riscos da anestesia geral, algumas raríssimas complicações não foram incluídas na lista.
Apesar destas orientações, é muito importante discutir com o cirurgião especialista as chances de complicações que podem acontecer após a operação. Pergunte também sobre:
• experiência do cirurgião,
• número de casos operados,
• quanto tempo demora uma operação e a internação,
• resultados em termos de perda de peso,
• efeitos colaterais da operação, etc.
TABELA 3 - RISCOS E COMPLICAÇÕES DAS CIRURGIAS PARA OBESIDADE MÓRBIDA
|
|
- COMPLICAÇÕES POTENCIALMENTE GRAVES |
|
Cirúrgicas: |
|
- Ruptura da linha de grampos, necessitando reoperação |
|
- Perfuração do estômago/intestino ou vazamento, causando peritonite ou abscesso |
|
- Sangramento intestinal requerendo transfusão. |
|
- Infecção grave da ferida – abertura da cicatriz – hérnia incisional |
|
- Lesão do baço necessitando sua retirada / lesão de outros órgãos |
|
- Obstrução da bolsa gástrica ou obstrução intestinal |
|
Pulmonares: |
|
- Pneumonia – atelectasia (colapso do pulmão) – acúmulo de líquido no tórax. |
|
- Insuficiência respiratória – edema pulmonar (líquido nos pulmões) |
|
- Formação de coágulos nas pernas e/ou pulmões (embolia) |
|
- Colabamento do pulmão (atelectasia) |
|
Cardiovasculares: |
|
- Infarto do miocárdio (ataque cardíaco) – insuficiência cardíaca |
|
- Arritmias (batimentos irregulares do coração) |
|
- Derrames (acidente vascular cerebral) |
|
Rins e Fígado: |
|
- Insuficiência renal aguda |
|
- Insuficiência hepática – esteato-hepatite / esteatonecrose (pode progredir para cirrose) |
|
Psico-sociais: |
|
- Anorexia nervosa – Bulimia |
|
- Depressão pós-operatória – problemas sociais disfuncionais |
|
- Psicose |
|
- OUTRAS COMPLICAÇÕES |
|
- Infecção da ferida ou da pele / cicatrizes, deformidades, pele flácida |
|
- Infecção urinária |
|
- Reações alérgicas a drogas e medicamentos |
|
- Vômitos ou náuseas / impossibilidade de comer certas comidas |
|
- Deglutição inadequada |
|
- Inflamação do esôfago (esofagite) – refluxo ácido (azia) |
|
- Diminuição de sódio, potássio, glicose sanguínea – pressão arterial baixa |
|
- Problemas com a saída da bolsa gástrica (estreitamento ou alargamento) – na cirurgia de Capella |
|
- Anemia – deficiência metabólica (ferro, vitaminas, minerais) |
|
- Perda temporária de cabelo – desnutrição proteica |
|
- Prisão de ventre – diarréia – gases – cólicas |
|
- Fezes e flatus malcheirosos, presença de gordura nas fezes |
|
- Desenvolvimento de pedras na vesícula ou disfunção da vesícula biliar |
|
- Úlceras no estômago (úlcera péptica) |
|
- Ruptura da linha de grampos – ganho de peso |
|
- Falha de perder peso suficiente |
|
- Penetração de corpos estranhos (por exemplo: banda, anel, fita) para dentro do estômago |
|
- Intolerância a açúcar refinado (“dumping”), com náusea, sudorese, fraqueza, mal estar. |
Os aspectos econômicos também precisam ser considerados. O custo da operação e o seguimento podem variar bastante de um procedimento para outro.
Alguns convênios e seguradoras dão cobertura total ou parcial para os procedimentos, dependendo das condições dos contratos firmados; outras companhias têm cláusulas de exclusão explícitas. Esteja seguro(a) de que considerou todas as opções antes de comprometer-se. Se a decisão for pelo pagamento da operação com seus próprios recursos, tenha em mente que custos adicionais podem ser necessários para tratar complicações que eventualmente ocorram após a cirurgia.
É recomendável conscientizar-se da possibilidade de precisar de hospitalização para tratar complicações metabólicas, dificuldades na ingestão de alimentos, risco de necessitar novos procedimentos tanto para tratar desnutrição como falha no objetivo de perder peso suficiente. Finalmente, lembre-se de perguntar como a operação pode ser “desfeita”, como seu sistema digestivo funcionará depois, e as conseqüências para o futuro se a reversão for necessária.
Embora as operações mais complexas possam determinar maior perda de peso em um maior número de pacientes, qualquer dos procedimentos previamente descrito pode eventualmente falhar em manter a perda de peso em longo prazo: as modificações “compensatórias” ocorrem com o tempo. Estas alterações são necessárias para a saúde e a sobrevivência, mas a super-compensação pode resultar em novo ganho incontrolado de peso. As operações mais complexas exigem supervisão médica mais especializada e eventuais novos tratamentos. A escolha da operação deve levar em consideração o maior potencial de perda de peso dos procedimentos mais complexos e o maior risco de precisar de monitorização clínica mais freqüente.
Antes de optar pelo tratamento cirúrgico, pode ser ou não necessário passar por uma avaliação de forma bastante completa por uma equipe multidisciplinar, composta pelo cirurgião e outros especialistas com treinamento específico no acolhimento do indivíduo obeso (psicólogo, clínico, cardiologista, endocrinologista, anestesista, etc.). Atualmente nos grandes centros urbanos existem equipes compostas por estes profissionais que atuam conjuntamente na avaliação. Vários exames serão realizados para verificar se é necessária uma intervenção cirúrgica, avaliando seus riscos e benefícios e se é possível de ser realizada. A avaliação deverá sempre ser personalizada, pois cada caso é único, não devendo se generalizar as indicações.
Alguns exames laboratoriais são realizados dentro desta avaliação, tais como:
- Sangue: hemograma, sódio, potássio, uréia, glicemia de jejum, creatinina, coagulograma, hormônios tireoideanos, proteínas, fósforo, ferro, função hepática, colesterol, triglicérides, ácido úrico, insulina, gastrina, sorologia para hepatites A, B e C e HIV.
- Urina e fezes
- Ecocardiograma com doppler
- Eletrocardiograma e teste ergométrico
- Avaliação da função pulmonar
- Radiografia de tórax
- Endoscopia digestiva alta e pesquisa de Hpylori
- Ultra-som abdominal total
- Entre outros eventualmente necessários.
Além disso, uma avaliação psicológica pode ser importante, visando identificação de possíveis problemas que possam interferir na evolução depois da cirurgia, bem como esclarecimento da necessidade de acompanhamento pós-operatório.
É importante a real compreensão de todo o contexto envolvido no tratamento cirúrgico:
» O médico especialista poderá fornecer todas as informações so-bre a operação recomendada para cada indivíduo.
» Deve-se analisar os riscos e benefícios à vida com a operação escolhida.
» Faça perguntas e compreenda as respostas.
» Tenha certeza sobre as alterações feitas no estômago e intestino delgado e os efeitos do tratamento.
» O que precisará fazer para viver bem com a operação.
» Os sinais e sintomas de complicações que podem ocorrer mais tarde.
» Discernir quanto à qualidade de vida após o procedimento cirúrgico.
» Opiniões de outros profissionais e possivelmente de outros indivíduos que foram tratados com operações semelhantes.
» Deve-se sentir que sabe o que será feito.
» Podem ser necessárias várias visitas ao médico para completo esclarecimento sobre a operação.
» É comum haver grande ansiedade, mas o indivíduo deve lembrar-se que é uma mudança radical que modificará sua qualidade de vida para sempre.
Teoricamente, o indivíduo deve ser capaz de fazer sua escolha. Entre-tanto, muitas vezes isto é impossível por falta de informações a respeito dos tratamentos disponíveis.
É fundamental que os indivíduos participem da escolha da operação e sintam-se seguros do que vão realizar, pois necessitam contribuir para o sucesso de qualquer método utilizado no tratamento da obesidade.
Acima de tudo, lembre-se de que a cirurgia não é a cura para a obesidade, e que apenas indivíduos bem informados e cooperativos tem sucesso com essas operações!
Após a operação continuam sendo importantes o acompanhamento e os cuidados realizados por uma equipe multidisciplinar, orientados sempre
pelo médico responsável, clínico ou cirurgião.
Pode ser preciso engajar-se em um programa de acompanhamento, com reuniões programadas a intervalos regulares, onde são feitos esclarecimentos e educação continuada sobre os cuidados alimentares, hábitos de vida e motivação psicológica. Nada substitui as consultas regulares e os esclarecimentos prestados pelo médico assistente responsável pelo paciente, que é quem melhor o conhece.
A troca de experiência com outras pessoas com as mesmas características de terem sido operadas, independentemente do tipo de operação, enriquece os conhecimentos e favorece comportamentos motivacionais.
Os aspectos clínicos são também de grande valor, devendo-se a inter-valos regulares, de acordo com seu médico, realizar exames de labora-tório para avaliar as condições clínicas, necessidade de reposição de vitaminas e outros nutrientes, ou modificações do padrão alimentar.
Os resultados tardios, a qualidade de vida e a diminuição de complicações relacionam-se bastante com esclarecimentos sobre as atitudes necessárias a longo prazo, bem como tendem a diminuir o risco de vá-rios problemas que eventualmente poderiam ocorrer.
A assistência psicológica é recomendável principalmente nos procedimentos restritivos, devido às grandes mudanças que ocorrem na vida após a cirurgia. Durante e depois do processo de emagrecimento ocorrem alterações na imagem corporal, auto-estima, mudanças de humor e estado psíquico que serão mais bem superados com o auxílio de profissional habilitado. Sentir-se acolhido e seguro é fundamental para o sucesso do procedimento. Nos métodos disabsortivos a experiência mostra que o acompanhamento psicológico é necessário apenas em casos de indivíduos que apresentam alterações emocionais, mas não como uma rotina pós-operatória.
A tabela 4 resume orientação mais completa sobre os passos e cuidados logo antes e após a cirurgia. Trata-se de um roteiro geral, não significando que, obrigatoriamente, todos os indivíduos passarão por todas as etapas descritas, mas serve como um orientador geral de boa compreensão.
TABELA 4 – A CIRURGIA E A RECUPERAÇÃO PASSO A PASSO
1. Antes da operação |
Após realizar todos os exames e avaliações, com a operação marcada através de seu cirurgião, a internação é geralmente feita no dia da cirurgia. Deve estar em jejum de 12 horas. |
2. No dia da operação |
É feita injeção pré-anestésica de um relaxante. O anestesista pega uma veia, já na sala de cirurgia. Injetam-se substâncias que o farão dormir. Acordará cerca de 3 horas depois, já na sala de recuperação. Permanece algum tempo na sala de recuperação anestésica, o que pode tardar mais 1 a 4 horas o retorno ao quarto. Eventualmente é necessária a ida para a UTI, dependendo de como retorna da anestesia. É necessário levantar-se da cama o mais precocemente possível, no próprio dia da operação, em procedimentos laparoscópicos, logo após chegar da recuperação anestésica. |
3. Primeiro dia |
A fisioterapia respiratória é importante. O mais comum é ingerir água e chá, eventualmente caldo, nesse dia, dependendo da operação realizada. Sentar e andar muito. Estuda-se a alta a partir desse dia. |
4. Segundo dia |
A boa evolução pode determinar a alta a partir do primeiro dia. A dieta líquida se inicia, e continua em casa. Medicações sintomáticas serão orientadas pelo médico assistente. Dependendo do tipo de operação e ocorrência de complicações, a alta pode ser prolongada para 3, 5 ou mais dias. |
5. Em casa |
Recomenda-se retorno semanal nas primeiras semanas para a avaliação com o cirurgião. Em procedimentos laparoscópicos com freqüência não são necessárias retiradas de pontos; quando isso ocorre, em laparotomias, é a partir do sétimo dia. Se houver pontos, devem permanecer descobertos e serem lavados com sabonete durante o banho, exceto se houver orientação diferente por parte do cirurgião. Alimentação líquida na primeira semana, seguindo posteriormente a orientação específica do cirurgião no primeiro retorno. Sucos, sopas, chás, água; gelatinas, caldos, cremes. Alimentos leves, cozidos, evitando frituras e gorduras. Tomar bastante líquido (até 2 litros por dia), garantindo sua hidratação. Evitar café e refrigerantes, álcool e cigarro. Alimentar-se nos horários das refeições, fazendo um pequeno lanche nos intervalos. Caminhar bastante, sair de casa e andar em local plano, tomar um pou-co do sol matinal, sempre que possível. Esses cuidados alimentares são menores nas operações disabsortivas, onde se recomenda dieta leve-líquida na primeira semana, evoluindo para alimentação normal a partir desta data. O retorno às atividades físicas – além do caminhar, que é obrigatório, importante e diário - deve ser progressivo, e sempre orientado pelo cirurgião a partir da primeira semana, devido a peculiaridades individuais que promovem maior ou menor restrição para cada pessoa e operação em particular, evitando-se generalizar limitações físicas quando elas não forem necessárias. Em caso de dúvida, ligar para seu médico ou a clínica onde sempre haverá um profissional apto a fazer a orientação necessária para seu conforto. Tenha sempre em mente que não está sozinho(a), e tenha a maior tranqüilidade possível durante sua recuperação, sabendo que sempre pode recorrer a um profissional habilitado para seu melhor esclarecimento. |
Tudo que foi descrito acerca dos riscos desses procedimentos é o que pode ocorrer, em porcentagem variável de casos. Não foram colocados dados estatísticos, desde que estes variam grandemente, dependendo do local onde se é operado, características dos tipos de cirurgias, e mesmo de país para país. Podem ocorrer outros problemas ou complicações inesperados. Alguns desses efeitos indesejáveis poderão ser futuramente explicados por descobertas em novos estudos e ser corrigidos por medicações, modificações de comportamento ou novas cirurgias para modificar ou reverter a operação original. A evolução depende da resposta do paciente em termos de cicatrização e complicações, bem como da motivação em seguir as recomendações após a cirurgia.
A adesão do paciente interfere na evolução e sucesso da cirurgia para a obesidade. Uma maneira de aumentar a adesão dos pacientes é através da freqüência a grupos de manutenção conduzidos por um orientador que tenha experiência com o assunto. Esses grupos podem dar segurança ao paciente dos cuidados pós-operatórios adequados e educação sobre as modificações eventualmente necessárias em seu estilo de vida.
Desde que a adesão com os cuidados pós-operatórios é tão importante, uma equipe multidisciplinar é freqüentemente utilizada pelo cirurgião bariátrico. Isto pode incluir, entre outras coisas, orientações dietéticas, psicológicas, clínicas, comportamentais.
As orientações dietéticas podem auxiliar no aprendizado do que e como comer ou beber após as diferentes operações. Seguimento psicológico e motivacional ajudam a preparar o indivíduo obeso e seu familiar para as alterações que se seguem à perda de peso, bem como assistir suas necessidades ao seguir as recomendações necessárias.
Lembre-se: uma vez seguindo um programa de cirurgia bariátrica, você e os especialistas formam um grupo com o propósito de alcançar a per-da sustentada de peso, melhora ou resolução de condições médico-clínicas significativas e melhora na qualidade de vida.
O indivíduo e o cirurgião, juntamente com a equipe multidisciplinar, de-vem contribuir ativamente para alcançar esse sucesso. Devido a ser a obesidade uma doença crônica, contato freqüente e a longo prazo com esta equipe são muito importantes para uma boa evolução. Apesar de todos os esforços, algumas vezes a resposta à operação não é aceitável ou para o paciente ou para o cirurgião. De acordo com a operação escolhido e se for necessário, o procedimento pode ser revertido, embora isso possa requerer nova operação de igual ou maior risco do que o procedimento inicial.
O conteúdo deste livro pode assustar tanto o médico não especialista quanto o indivíduo obeso. “Porque operar, se é tão arriscado?” é uma boa pergunta para se fazer. Decidir-se por uma operação, especialmente para obesidade, é uma das maiores decisões do indivíduo obeso. Na atualidade, para o médico cirurgião também constitui uma incógnita, “qual método cirúrgico utilizar?”.
A cirurgia para obesidade mórbida é uma grande cirurgia, não é um procedimento cosmético, por isto pense sobre o assunto com muito carinho. Embora a maioria dos indivíduos melhorem sua auto-imagem e auto-estima, esta não deve ser a única razão para decidir-se pela cirurgia.
O objetivo é viver melhor, com saúde e por mais tempo.
Os resultados da cirurgia para obesidade podem ser medidos em termos de perda de peso, resolução ou melhora de problemas médicos relacionados à obesidade, e melhora da qualidade de vida; além disso, melhora da auto-estima e aceitação da imagem corporal.
Isto geralmente ocorre após um período de seis a dezoito meses. Muitos estudos demonstram que a maioria dos indivíduos perde uma quantidade suficiente de peso, mas pode ocorrer algum ganho tardio de peso, dependendo também do tipo de operação realizada. Mesmo nesses casos, tenha consciência de que a cirurgia também previne o ganho de peso que a maioria da população, principalmente as mulheres, experimenta com o passar dos anos.
Mais importante, a operação pode curar ou controlar muitas das graves doenças que acompanham a obesidade mórbida:
» A maioria dos diabéticos melhora significativamente, mui-tos deles passam a não precisar de medicamentos após a operação.
» A hipertensão arterial também é controlada em mais da metade dos pacientes.
» A apnéia do sono e outros distúrbios do sono melhoram ou desaparecem, algumas vezes mesmo antes de uma grande perda de peso.
» O mesmo pode ocorrer com a incontinência urinária e problemas menstruais.
» Diminuição do refluxo gastro-esofágico, que leva muitos indivíduos a apresentarem pirose ou queimação na região torácica.
» Problemas e dores articulares podem diminuir de maneira importante, prevenindo complicações futuras.
» Muitas mulheres inférteis ficam grávidas e experimentam uma gravidez e parto seguros.
» As alterações dos níveis sanguíneos de colesterol e outras gorduras reduzem o risco de ataques cardíacos e derrames, possivelmente prolongando a vida.
» É importante considerar a melhora na qualidade de vida que a maioria dos pacientes experimentam após a cirurgia, mesmo que nem todo o excesso de peso tenha sido perdido.
» Um dos benefícios mais importantes é a sensação de estar bem consigo mesmo.
» A melhora da auto-imagem e da confiança auxilia no combate à depressão que freqüentemente acompanha a obesidade.
» Devido aos preconceitos da sociedade para com os obesos, a perda de peso aumenta a aceitação social e abre portas para melhores oportunidades de trabalho, amizades e mesmo relacionamentos sexuais.
» É comum que pacientes desempregados encontrem em-pregos, que solteiros se casem. Entretanto, tenha na mente que podem acontecer problemas em relacionamentos de casais, e mesmo acontecerem separações.
» A cirurgia da obesidade muda a vida do paciente! Seu relacionamento com a família, amigos e colegas de trabalho pode mudar, algumas vezes não tão positivamente quanto se espera.
Um indivíduo obeso pode ter apenas uma alternativa se o cirurgião realiza apenas um tipo de operação, e acredita ser essa a melhor para todos os pacientes. Entretanto, o indivíduo deve entender o que está envolvido em sua escolha para um tipo particular de operação. A escolha não é apenas entre maior ou menor perda de peso. Envolve muitas outras diferenças que dependem do tipo de operação escolhido. Os indivíduos que estão considerando a possibilidade de se operarem devem decidir se os benefícios são maiores que os efeitos colaterais e possíveis complicações.
Nenhuma operação tem sucesso automático sem a cooperação do indivíduo submetido ao tratamento cirúrgico. Nenhuma operação traz benefícios sem os riscos inerentes. Saber como funciona a operação escolhida e concordar com os requisitos necessários para o acompanhamento ajudarão a tornar o procedimento escolhido um grande sucesso!
- Batterham, RC et al. - A inibição da ingestão alimentar em indivíduos obesos por pep-maré YY3-36. New Engl J Med 2003; 349: 941-8
- Buchwald, H. et al. - A cirurgia bariátrica: revisão sistemática e meta-análise. JAMA 2004; 292: 1724-1737
- Buchwald, H e col. - Am.J.Med. 2009; 122 (3): 248-56
- Dansinger, ML et al.- Comparação OS O Atkins, Ornish, Weight Watch-ers, e Zona Dietas para perda de peso e redução do risco de doença cardíaca - um ensaio randomizado. JAMA 2005; 293: 43-53
- Deitel, M & Cowan Jr, GSM - Update: A cirurgia para os pacientes com obesidade mórbida. FD Communications Inc, Canadá, 2000
- Dixon, JB e col.- JAMA 2008; 299 (3): 316-23
- Domene, CE; Volpe, P; Puzzo, DB e col.- videolaparoscópico Biliopancreático
desvio gástrico com a preservação. Cirurgia de Obesidade 2003, 13: 516
- Domene, CE; Rasera Jr, I; Ciongoli, J - Derivação biliopancreática com Preservação gástrica videolaparoscópica - Sistematização Técnica. Re-vista CBC 2002, 28: 453-5
- Domene, CE; Volpe, P - DBBPBVL de 2012
- Domene, CE; Volpe, P - Cirurgia do Diabetes Mellitus tipo 2, 2012
- Elliot, US - Rimonabant. AMNews de 2004, 12 de abril
- Elliot, US - pacientes de cirurgia bariátrica necessitam de cuidados por toda a vida.AMNews de 2004, 28 de junho
- Empana, JP et al.- diâmetro abdominal sagital e risco de morte súbita em homens de meia-idade assintomáticos. Circulation 2004; 110: 2781-5
- Faintuch, J; Garrido Jr, AB- Questões fisiológicas Sobre o marca Passo gástrico.Boletim de Cirurgia da Obesidade 2002, 3: 4-5
- Folha de São Paulo, 14/1/2005 - notícias Sobre Ações da Secretaria Estadual de Educação
- France Press - 17/3/2004 - AMPK
- Fried, M; Kasalicky, M; Melechovsky, D; Kormanova, K - Situação atual da banda gástrica não-ajustável. Obes Surg 2002, 12: 395-8
- Gelonese, B e col .- Obes. Surg. 2009; 19: 1077-1083
- Grummer-Strawn, LM et al.- Será que o aleitamento materno protege contra sobrepeso Pediat-ric? Pediatrics 2004; 113: 81-6
- Hadjikoutis, S et al - Levetiracetam. Brit J Med 2003; 327: 905
- Hedley, AA et al.- Prevalência de sobrepeso e obesidade entre crianças norte-americanas adolescentes e adultos - 1999-2002. JAMA 2004; 291: 2847-50
- Iaconelli e col. - Diabetes Care 2011; 34 (3): 561-67
- Kalarchian, MA; Marcus, MD; Wilson, GT et al.- compulsão alimentar entre pacientes com bypass de gás-tric no longo prazo follow-up. Obes Surg 2002, 12: 270-5
- James, J et al.- Prevenção da obesidade infantil, reduzindo o consumo de bebidas carbonatadas: Conjunto ensaio clínico randomizado - Dorset, Eng-terra. JAMA, agosto de 2004
- Landers, SJ - Kids, TV: uma mistura de peso de problemas. AMNews 2004; 22 de março
- Cirurgia Laparoscópica bariátrica. Guia de estudo. Sociedade Americana de
Cirurgiões bariátricos, 2002
- MacGregor, A- A História de Cirurgia de Obesidade. ASBS de 1999
- Mason, EE; Renquist, KE - Gestão Gallblader em cirurgia da obesidade. Obes Surg 2002, 12: 222-9
- Matheson, DM et TV al.- e obesidade. Clin Nutr Am Soc 2004; 79: 1088-1094
- Ponce, J e Lindsey, B- Bariátrica Tempos de 2012; 9 (2): 10-19
- Raebel, MA et al.- custos de saúde usam os serviços e cuidados de saúde de indivíduos obesos e não obesos. Arch Intern Med 2004; 2135-40
- Justificativa para o tratamento cirúrgico da obesidade mórbida. Americana Socie-ty de Cirurgia Bariátrica, 2001
- Revista Veja, pag. 76-77, 13 de março de 2002
- Scopinaro, N e col.- Cirurgia em IMC 25-35 sem Perda excessiva de peso. Ann Surg 2011; 253 (4): 699-703
- Stubbs, RS; Wickremesekera, SK - A resistência à insulina nos links severamente obesos e com comorbidades metabólicas. Obes Surg 2002, 12: 343-8
- A cirurgia para obesidade mórbida: o que os pacientes devem saber. FD-Communications Inc, Toronto, Canadá, 2000
- Vage, V .; Solhaug, JH; Berstad, A; Svanes, K; Viste, A - Jejunoileal by-pass no tratamento da obesidade mórbida: um estudo de seguimento de 25 anos de 36 pacientes. Obes Surg 2002, 12: 312-18
- Weiss, R et al.- Obesidade e sindrome metabólica em Crianças e ado-lescentes.New Engl J. Med 2004; 350: 2362-74
- Wong, CY et al.- alterações nas características do miocárdio do ventrículo esquerdo associados à obesidade. Circulation 2004; 110: 3081-87
- York, DA et al.- A obesidade, uma epidemia mundial relacionado à doença cardíaca e derrame. Circulation 2004; 110: 463-70